Resumen
El cáncer representa la segunda causa de muerte en la Unión Europea tras las enfermedades cardiovasculares, siendo responsable del 27% de todas las muertes. Los fármacos anticancerosos (FACs) presentan una pobre selectividad celular y un estrecho margen terapéutico, por lo que pequeños aumentos en sus niveles plasmáticas conduce a la aparición de reacciones adversas (RAs) en múltiples tejidos. Los FACs pueden producir un amplio rango de reacciones adversas cardiovasculares (denominadas cardiotoxicidad) que aumentan la morbilidad e incluso pueden conducir a la muerte de algunos pacientes en los que el fármaco había curado el cáncer. El riesgo de cardiotoxicidad aumenta con la edad, y dado que hasta dos tercios de los pacientes con cáncer tienen más de 65 años, en esta población van a coexistir el cáncer, las enfermedades cardiovasculares cuya incidencia aumenta con la edad y la cardiotoxicidad producida por los FACs. El diagnóstico, pronóstico, seguimiento y tratamiento de la cardiotoxicidad inducida por los FACs representa un reto en la clínica diaria que hace imprescindible el trabajo en equipo entre cardiólogos, oncólogos y hematólogos. Las guías de cardio-oncología de la Sociedad Europea de Cardiología recientemente publicadas representan la primera experiencia de este trabajo conjunto para abordar de forma integral la cardiotoxicidad producida por los FACs.
Abstract
Cancer represents the second cause of death in the European Union after cardiovascular diseases, accounting for 27% of all deaths. Anticancer drugs (ACDs) have poor cell selectivity and a narrow therapeutic margin, in such a way that small increases in their plasma levels lead to the appearance of adverse reactions in multiple tissues. The FACs can produce a wide range of adverse cardiovascular reactions (named cardiotoxicity) that increase morbidity and can even lead to death in some patients whose cancer has been cured by the ACD. The risk of cardiotoxicity increases with age, and since up to two-thirds of cancer patients are older than 65 years of age, cancer, cardiovascular diseases whose incidence increases with age and CAD-induced cardiotoxicity will coexist in this population. The diagnosis, prognosis, follow-up, and treatment of cardiotoxicity induced by CAFs represent a challenge in daily clinical practice that makes teamwork among cardiologists, oncologists, and hematologists essential. The recent guidelines on cardio-oncology of the European Society of Cardiology represents the first experience of this joint work to comprehensively address the cardiotoxicity due to anticancer drugs.
Palabras clave: Cardiotoxicidad; Fármacos anticancerosos; Hipertensión; Arritmias cardiacas; Disfunción ventricular.
Keywords: Cardiotoxicity; Anticancer drugs; Hypertension; Cardiac arrhythmias; Ventricular dysfunction.
INTRODUCCIÓN
El cancer representa la segunda causa de muerte en la Union Europea tras las enfermedades cardiovasculares, siendo responsable del 27% de las muertes anuales. En los ultimos años los avances en el conocimiento de la biologia de las celulas cancerosas y de las vias de senalizacion implicadas en la proliferacion, diferenciacion y apoptosis celular, se han traducido en cambios dramaticos en el tratamiento del cancer, que han conducido a una disminución de la morbimortalidad de algunas formas de cancer y un incremento progresivo de pacientes supervicientes del cáncer (1,2). Hoy disponemos de más de 300 de fármacos anticancerosos (FACs) que se administran, por lo general, en combinacion con otros que presenten mecanismos de acción diferentes, pero complementarios, y asociados con la radioterapia y/o la cirugia, para asi aumentar las tasas de curacion y reducir las recidivas y la posible aparicion de resistencias mucho más frecuentes cuando los FAC se utilizan en monoterapia.
EL PROBLEMA DE LA CARDIOTOXICIDAD
El tratamiento del cáncer representa el mayor grado de complejidad dentro de la terapéutica farmacológica. Mientras que en la mayoría de los procesos patológicos la respuesta farmacologica es la resultante de la interaccion fármaco-receptor (paciente), en pacientes con cancer la respuesta es la resultante de la interacción del FAC con su receptor localizado tanto en las células cancerosas como en las células sanas del paciente. Sin embargo, los FACs presentan una pobre selectividad celular y un estrecho margen terapéutico, de tal forma que pequeños aumentos en sus niveles plasmáticas conduce a la aparición de reacciones adversas (RAs) en múltiples tejidos. En este artículo nos referiremos a las RA cardiovasculares, a las que englobamos con el nombre de cardiotoxicidad. La Tabla 1 resume las principales formas de cardiotoxicidad y los FACs que más frecuentemente las producen (3,4,5).
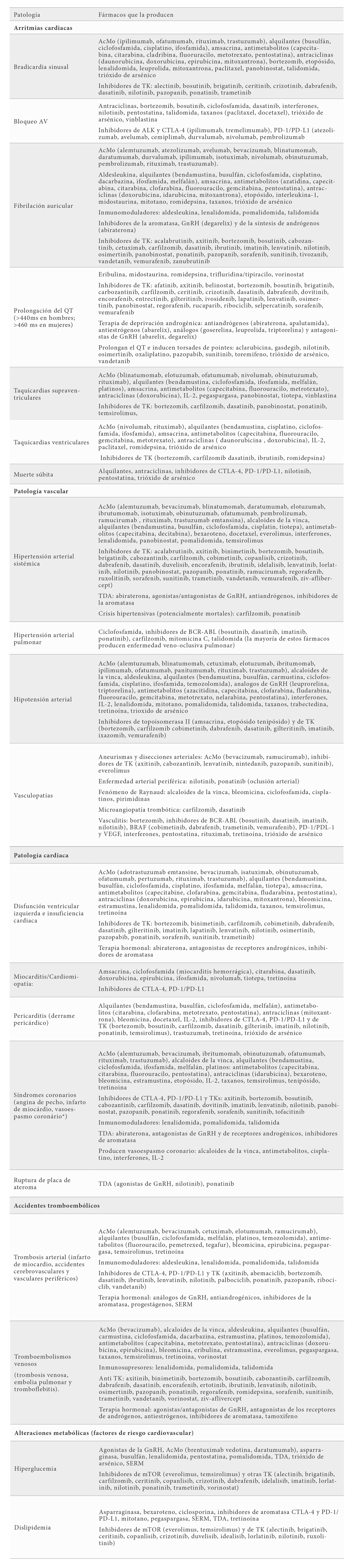
Abreviaturas. AcMo: anticuepros monoclonales. ALK: quinasa del linfoma anaplasico. BCR-ABL: quinasa BCRABL ligada a la anormalidad del cromosoma Philadelphia. BRAF: serina/treonina-proteína quinasa B-Raf. CTLA-4: antígeno 4 del linfocito T citotóxico. GnRH: hormona liberadora de gonadotropinas. ICIs. Inhibidores de puntos de control inmunitario (CTLA-4, PD-1/PD-L1). IL-2: interukina 2. PD-1: receptor 1 de muerte programada; PD-L1: ligando 1 de muerte celular programada. SERM: moduladores selectivos del receptor estrogenico. TDA: terapia de deprivación antiandrogénica. TK: tirosina quinasas. VEGF: factor de crecimiento endotelial; VEGFR: receptor del factor de crecimiento endotelial.
En la actualidad la cardiotoxicidad representa una de las más graves complicaciones de los FACs y su importancia aumenta con el progresivo incremento de los pacientes que sobreviven al cáncer. Puede aparecer de forma inmediata (cardiopatía isquémica asociada a fluoropirimidinas) o diferida [insuficiencia cardiaca (IC) que aparece meses-años después del tratamiento con antraciclinas] y conlleva un aumento de la morbimortalidad, pudiendo darse la gran paradoja de que el del paciente canceroso fallezca como consecuencia de la cardiotoxicidad producida por el FAC que le ha curado. El riesgo de cardiotoxicidad aumenta con la edad, y dado que hasta un 65% de los pacientes con cáncer tienen >65 años, en esta población van a coexistir el cáncer, las ECVs cuya incidencia aumenta con la edad y la cardiotoxicidad producida por los FACs. Es importante señalar que las terapias dirigidas también producen cardiotoxicidad. Ello no es una sorpresa, sino consecuencia de que la diana de los FACs son receptores y vías de señalización que se encuentran no sólo en células cancerosas, sino también en células del aparato cardiovascular; es decir, que la cardiotoxicidad es un ejemplo de efectos “off-target” de los FACs. Un ejemplo es la vía neuroregulina 1-receptor del factor de crecimiento epidérmico humano (HER) que juega un importante papel en la cardiogénesis (trabeculación ventricular, formación del sistema de conducción cardiaco y de las válvulas aurículo-ventriculares) y ejerce efectos cardioprotectores en situaciones de estrés (disminuye el remodelado cardiaco, el área de necrosis post-infarto de miocardio, la disfunción mitocondrial, la producción de radicales libres y la apoptosis de los cardiomiocitos), y aumenta la función sistólica, facilita los procesos de autofagia e incrementa la expresión de la óxido nítrico sintasa endotelial y la producción de NO (Figura 1). No es pues de extrañar que el bloqueo de esta vía cardioprotectora (p.ej. con trastuzumab) conduzca a una disfunción del ventrículo izquierdo (DV) y a la aparición de IC, vasoconstricción e hipertensión arterial. Por tanto, la cardiotoxicidad representa un ejemplo de la pobre selectividad celular y estrecho margen terapéutico de los FACs.
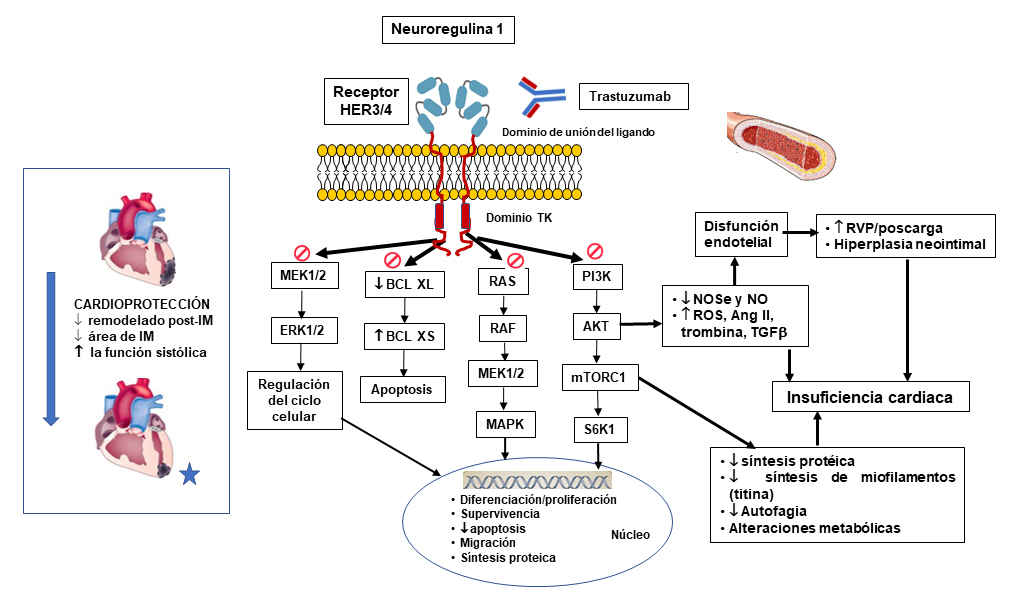
Abreviaturas. AngII: angiotensina II. BCL XL/XS: proteínas antiapoptóticas. ERK1/2: cinasas reguladas por señales extracelulares 1 y 2. IM: infarto de miocardio. MAPK: proteína cinasas activadas por mitógenos. MEK1/2: MAP quinasa quinasa. mTORC1: complejo sensible a rapamicina. NO: óxido nítrico. NOSe: óxido nítrico sintasa endothelial. PI3K/AKt: fosfatidil inositol 3-quinasa/ proteína quinasa B. RVP: resistencias vasculares periféricas. TGF-β:factor de crecimiento transformante beta.
La cardiotoxicidad puede producirse por múltiples mecanismos algunos de los cuales se resumen en la Tabla 2, teniendo presente que muchos fármacos modulan múltiples vías simultánemaente y que existen marcadas diferencias entre fármacos de una misma familia.
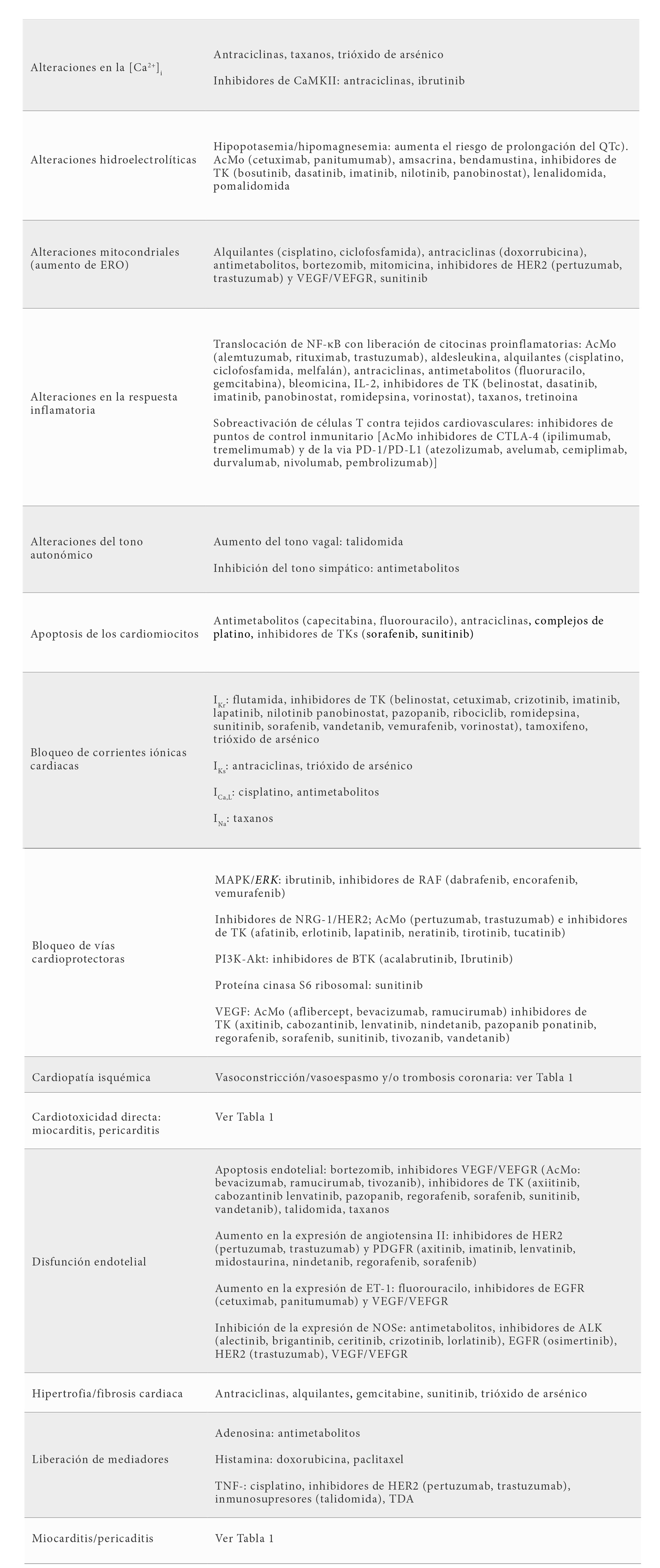
Abreviaturas. AAS. Androgenic-anabolic steroids. AcMo: anticuerpos monoclonales. ALK: quinasa del linfoma anaplásico. BTK: tirosina quinasa de Bruton. CaMKII: Ca2+/calmodulina proteína cinasa II. CTLA-4: antígeno 4 del linfocito T citotóxico. EGFR/HER1: receptor del factor de crecimiento epidérmico humano tipo 1. ERO: especies reactivas de oxígeno. ET-1: endotelina 1. HER2: receptor del factor de crecimiento epidérmico humano 2. ICa,L: corriente de entrada de calcio a través de los canales L. IKr/IKs: componentes rápido y lento de la corriente rectificadora tardía de salida de potasio. IL-2: interleukina-2. INa: corriente rápida de entrada de sodio. MAPK/ERK: proteína cinasas activadas por mitógenos. NF-κB: factor nuclear kappa B. NOSe: óxido nítrico sintasa endotelial. NRG-1/HER2: neuroregulina 1/receptor 2 del factor de crecimiento epidérmico humano. PDGFR: receptor del factor de crecimiento derivado de plaquetas. PD1: receptor 1 de muerte programada. PD-L1: ligando 1 de muerte celular programada. PI3K-Akt: fosfatidilinositol 3-kinasa–proteína kinasa B. TDA: terapia de deprivación androgênica. TK: tirosina kinasa. TNF-α: fator de necrosis tumoral alfa. VEGF: factor de crecimiento endotelial; VEGFR: receptor del factor de crecimiento endotelial.
En la figura 1 presentamos que la cardiotoxicidad es la resultante de la interacción entre: a) el cáncer que puede alterar las propiedades de las células cardiacas de forma bien distinta según el tipo y/o estadificación del cáncer; b) los FACs, que producen múltiples alteraciones en las propiedades eléctricas, estructurales y mecánicas cardiacas, formando un sustrato patológico; y c) las características del paciente (p.ej., edad, presencia de factores de riesgo cardiovascular, otras comorbilidades cardiovasculares o no).
LAS INTERACCIONES MEDICAMENTOSAS AUMENTAN EL RIESGO DE CARDIOTOXICIDAD
Aproximadamente el 80% de los pacientes con cancer presentan interacciones medicamentosas que son responsables de un 20-30% de todas las RAs y un 4% de las muertes hospitalarias. Ello no es una sorpresa si pensamos que el cancer aparece con frecuencia en pacientes mayores que presentan otras comorbilidades cardiovasculares que deben ser tratadas, un deterioro de la función hepatica y/o renal (que aumentan la exposicion al FAC) y reciben multiples fármacos (polifarmacia), muchos de ellos para mitigar las RAs de los FACs, p.ej. antieméticos, antibióticos y/o antifúngicos, analgésicos, opioides o antidepresivos. Además, el paciente canceroso consume medicamentos de venta libre (OTC) y remedios herbales (que pueden interactuar con los medicamentos prescritos) sin el conocimiento del medico.
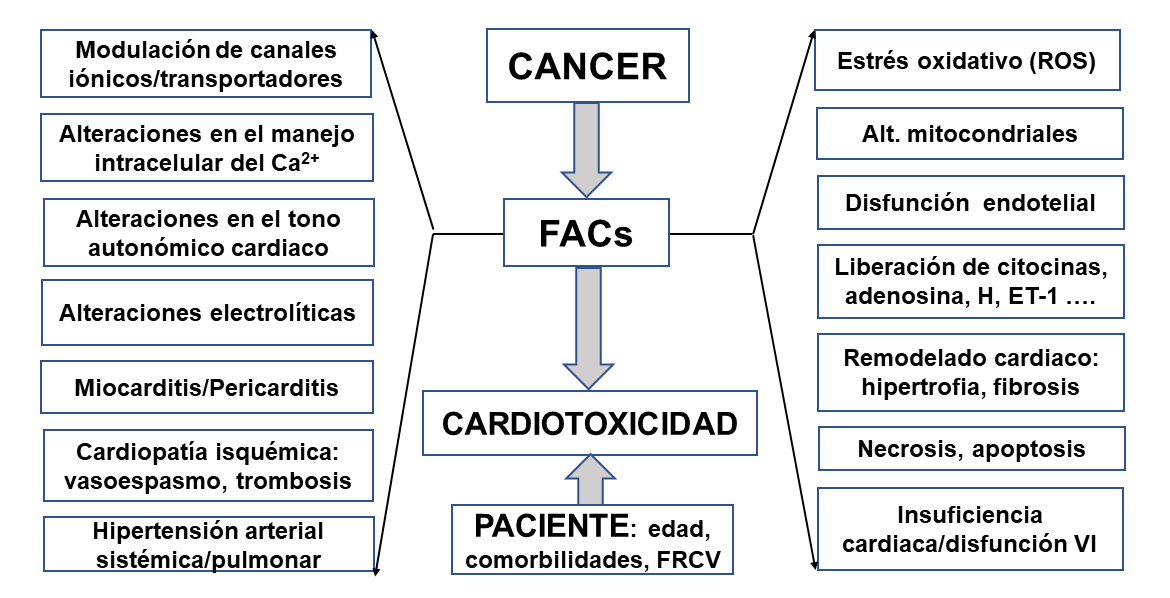
Abreviaturas. FACs: fármacos anticancerosos. FRCV: factores de riesgo cardiovascular. ET-1: endotelina 1. H: histamina. ROS: especies reactivas del oxígeno. VI: ventrículo izquierdo.
Las interacciones pueden ser farmacodinamicas (un farmaco aumenta/disminuye la respuesta a otro farmaco) o farmacocineticas (un fármaco modifica la absorcion, distribucion, biotransformacion y excrecion de otro farmaco) (6,7). La mayoría (80%) de las interacciones implican cambios en la biotransformación y excreción hepática o renal de los FACs que se traducen en un aumento en los niveles plasmáticos y la incidencia de RAs (incluida la cardiotoxicidad) de los FACs. Un ejemplo se ilustra en la Tabla 3 que muestra tres hechos importantes: a) que un gran número de FACs se biotransforman a través del citocromo P450 (CYP) 3A4; b) esta isoforma es inhibida por fármacos ampliamente utilizados en el tratamiento de las complicaciones del tratamiento anticanceroso, lo que podrían incrementar los niveles plasmáticos de los FACs y la incidencia de cardiotoxicidad; y c) un número importante de fármacos que se utilizan en el tratamiento de los factores de riesgo y enfermedades cardiavasculares son sustratos del CYP3A4 compitiendo en su biotransformación con la de los FACs. Sería pues de esperar que tanto los inhibidores como los sustratos del CYP3A4 incrementen los niveles plasmaticos y el riesgo de cardiotoxicidad de los FACs que se biotransforman a su través. Pero el problema se complica ya que tambien podrían disminuir la formacion de metabolitos activos y conducir al fracaso terapéutico de FACs que deben ser previamente biotransformados para ser activos (capecitabina, tegafur) o cuyos metabolitos son incluso más potentes que el farmaco original [SN-38 es 100-1000 veces mas potente que el irinotecan; endoxifeno y 4-hidroxitamoxifeno que son 30-100 veces mas potentes que tamoxifeno). Por el contrario, los inductores de CYPs pueden disminuir los niveles plasmaticos y efectividad de los FACs, aunque podrían aumentar los niveles plasmaticos de los metabolitos activos tóxicos. La guía de Cardio-oncología de la Sociedad Europea de Cardiología (SEC) recientemente publicadas resumen las principales interacciones de los FACs (5).

Abreviaturas. AD: aparato digestivo. CYP: citocromo P450. FACs: fármacos anticancerosos.
LA INCIDENCIA DE CARDIOTOXICIDAD ES DESCONOCIDA
Esta afirmación puede sorprender a priori, pero no lo es tanto si pensamos que: 1) durante muchos años, los cardiólogos no participaban en el diseño de los ensayos clínicos con FACs y los protocolos no consideraban la monitorización del ECG o de la función ventricular (ecocardiograma, marcadores cardiacos, etc.) antes, durante y tras su desarrollo. 2) Se excluía de los ensayos clínicos a los pacientes con historia previa de ECVs y 3) muchos ensayos incluían un número reducido de pacientes; como consecuencia, muchos ensayos clínicos carecen del poder estadístico necesario para conocer la incidencia “real” de la cardiotoxicidad inducida por un determinado FAC. 4) Los diagnósticos de las ECVs no seguían los Criterios Comunes de Terminología para Eventos Adversos (NCI-CTCAE), y 5) existen marcadas diferencias en la incidencia de la cardiotoxicidad según el tipo de cáncer, dosis y combinaciones de los FACs, la presencia de comorbilidades y el uso previo radioterapia.
Principales formas de cardiotoxicidad
Por motivos de espacio, me referiré a las tres formas más frecuentes de cardiotoxicidad.
1. Hipertensión arterial. Diversos FACs, particularmente los que inhiben la angiogénesis o el factor de crecimiento del endotelio vascular (anti-VEGF)], aumentan la presión arterial (PA) por distintos mecanismos: producen disfunción endotelial e inhiben la síntesis de NO que ejerce efectos vasculoprotectos e inhibe la agregación plaquetaria, aumentan la producción de mediadores vasoconstrictores (endotelina-1, angiotensina II) y producen rarefacción capilar, efectos que incrementan el tono vascular y las resistencias vasculares periféricas/coronarias/pulmonares. Además, los anti-VEGF alteran la estructura de la pared arterial (producen rarefacción de los vasa vasorum y aumentan la expresión de enzimas que degradan la matriz extracelular) facilitando la aparición de disecciones o aneurismas arteriales. La figura 3 resumen los mecanismos implicados en la hipertensión arterial inducida por los inhibidores de VEGF/VEGFR.
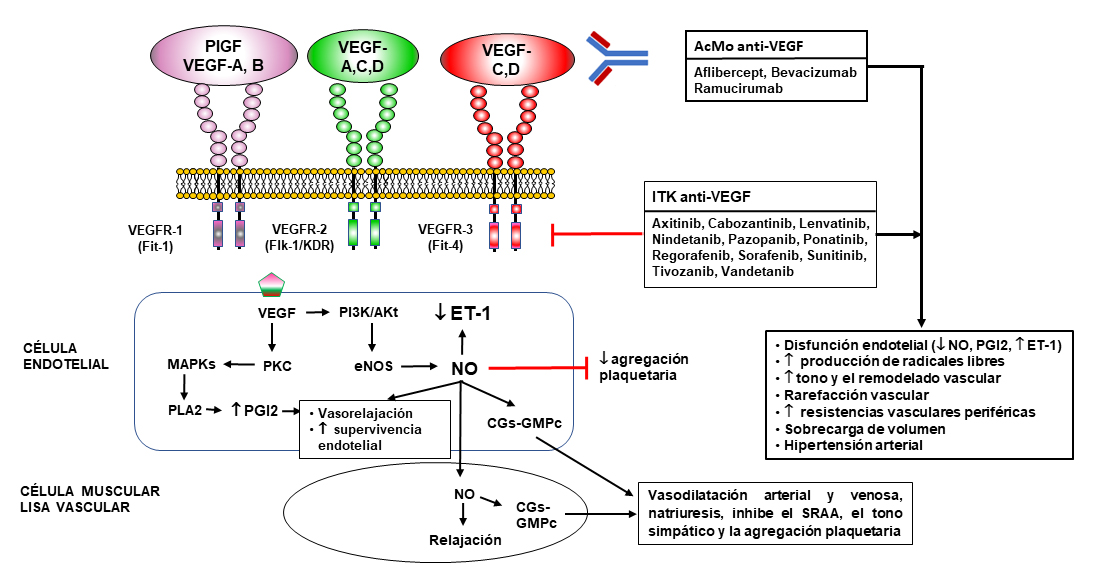
Se recomienda monitorizar la PA diariamente durante el primer ciclo con anti-VEGF, tras cada aumento de la dosis, y cada 2-3 semanas posteriormente; con otros fármacos, se recomienda controlar la PA semanalmente los primeros 3 meses de tratamiento y luego mensualmente (5). El objetivo es alcanzar cifras de PA sistólica/diastólica (PAS/PAD) <140/90 mmHg (<130/80 mmHg si se tolera) o 140-160/90-100 mmHg en pacientes seleccionados asintomáticos con cáncer metastático. Los fármacos de elección son los inhibidores de la enzima de conversión de la angiotensina (IECA) y antagonistas del receptor de la angiotensina II (ARAII) que, además, previenen la posible aparición de DV/IC (8,9,10). Si la PAS/PAD persiste ≥160/100 mmHg se recomienda asociar estos fármacos con bloqueantes de los canales de calcio dihidropiridínicos. En cuadros de hipertensión arterial resistente se pueden administrar bloqueantes β-adrenérgicos, espironolactona, nitratos o hidralazina. Las tiazidas deben usarse con precaución pues la hipopotasemia prolonga el intervalo QTc del ECG. No se recomiendan diltiazem o verapamilo porque inhiben el CYP3A4 y pueden incrementar los niveles plasmáticos de numerosos FACs. Si la PAS/PAD es ≥180/110 mmHg, no debe iniciarse o debe suspenderse el tratamiento con FACs hasta alcanzar cifras <160/100 mmHg.
2. Arritmias cardiacas. Los FACs pueden producir cualquier tipo de arrimtia (11,12). Lo sorprendente es que un 13-36% de los pacientes con cáncer presentan alteraciones basales en el ECG, lo que sugiere que el cáncer podría alterar las propiedades electrofisiológicas cardiacas.
La fibrilación auricular (FA) es mucho más frecuente en pacientes con cáncer que en la población general, lo que ha llevado a proponer la FA como un marcador de cáncer oculto (13-15). Aparece en un 2-16% de los pacientes de los pacientes tratados con FACs, particularmente en los >65 años, con ECVs, que presentan mieloma múltiple o cáncer de esófago o sometidos a cirugía (hasta el 35% de los pacientes sometidos a cirugía pulmonar presentan FA) o radioterapia (13,14,15). La FA incrementa el riesgo de tromboembolismos, IC y hemorragias y disminuye la supervivencia (16). El tratamiento de elección suele ser el control de la frecuencia, con β-bloqueantes que previenen el desarrollo de DV/IC y presentan propiedades antihipertensivas y antianginosas o digoxina. No se recomiendan diltiazem y verapamilo porque inhiben el CYP3A4 y deprimen la contractilidad cardiaca, ni el control del ritmo con fármacos antiarítmicos porque aumentan el riesgo de prolongación del intervalo QT (3). La prevención de eventos tromboembólicos debe seguir las guías de la SEC, teniendo presente que la puntuación CHA2DS2-VASc para la estratificación del riesgo de ictus/tromboembolismo sistémico no está validado en pacientes con cáncer (17). Estudios recientes han consolidado el uso de los anticoagulantes orales directos (ACODs) en los pacientes con cáncer (18,19).
Numerosos FACs prolonga el intervalo QT del ECG corregido por la frecuencia cardiaca utilizando la fórmula de Fridericia (QTcF) (20). En estos pacientes es necesario corregir los factores de riesgo, evitar fármacos que prolongan el intervalo QTc (consultar http://www.crediblemeds.org) y corregir las alteraciones electrolíticas (hipopotasemia/hipomagnesemia) que pueden ser consecuencia de las násueas y vómitos (21,22,23). En pacientes tratados con FACs que prolongan el QTcF se recomienda (5): a) monitorizar semanalmente el QTc en pacientes asintomáticos con un QTcF >480-<500 ms, particularmente tras cada aumento de dosis; b) la interrupción temporal del tratamiento si el QTcF ≥500 ms hasta la normalización del QTc; y c) suspender de inmediato del tratamiento y corregir los factores de riesgo si aparecen taquiarritmias ventriculares sostenidas durante el tratamiento. En algunos pacientes que presentaron un QTcF ≥500 ms se puede considerar reiniciar el tratamiento con el FAC a una dosis reducida o utilizar un FAC con menor riesgo de prolongar en QTcF. d) Seguir las indicaciones que figuran en la ficha técnica de los fármacos que más prolongan el QTc.
3. Disfunción ventricular e insudiciencia cardiaca. Algunos FACs (particularmente antraciclinas e inhibidores de HER2) pueden desarrollar una DV e includo una IC. El riesgo de DV varía según el tipo y estadio del cáncer, el FAC y dosis acumulada, pauta de administración y comorbilidades subyacentes. Las nuevas guías de la SEC han definido los distintos grados de DV/IC asintomática y sintomática (5).
Con las antraciclinas, la DV puede aparecer de forma inmediata o meses-años tras suspender el tratamieno y aumenta con la dosis acumulada o la combinación con otros FACs (trastuzumab, ciclofosfamida, paclitaxel). Con doxorubicina, la incidencia de DV/IC aumenta desde un 3% hasta un 36% en pacientes que reciben una dosis total de 200 o de 700 mg/m², respectivamente. Trastuzumab, un anticuerpo monoclonal humanizado anti-Her2 utilizado en el tratamiento del cáncer de mama Her2+, produce DV/IC en el 2-28% de los pacientes. Durante años se ha dicho que las antraciclinas producen una alteración dosis-dependiente e irreversible de la función cardiaca caracterizada por necrosis/apoptosis celular, aumento de biomarcadores cardíacos, disfunción progresiva de la contractilidad y remodelado cardiaco que pueden conducir a la aparición de IC (24). Por el contrario, trastuzumab produciría un daño reversible independiente de la dosis acumulada que conduce a una disfunción reversible de la contractilidad cardiaca. Sin embargo, estudios recientes han demostrado que los cuadros de IC y/o cardiomiopatía inducidos por trastuzumab pueden persistir años tras suspender el tratamiento, es decir, que sus efectos cardiotóxicos no son siempre reversibles (26).
Para prevenir la aparición de DV/IC se recomienda: a) minimizar la dosis total y utilizar fármacos, formulaciones y/o esquemas terapéuticos menos cardiotóxicos. En el caso de la doxociclina, se pueden utilizar antraciclinas menos cardiotóxicas (epirubicina, idarubicina, mitoxantrona) o formulaciones liposomales de doxorubicina que disminuyen el riesgo de DV (26); el trastuzumab se puede reemplazar por ado-trastuzumab-emtansina (combinación de anticuerpo monoclonal con un inhibidor de microtúbulos). En pacientes con factores de riesgo cardiovascular o exposición previa a antraciclinas, podemos utilizar de tratamientos alternativos con igual o superior eficacia (p. ej., docetaxel/ciclofosfamida). Los taxanos reducen la eliminación de doxorrubicina, incrementando sus niveles plasmáticos y promueven su biotransformación en metabolitos más cardiotóxicos. Para minimizar el riesgo de DV/IC se recomienda administrar antraciclinas antes del paclitaxel, separar las infusiones de ambos fármacos y/o limitar la dosis acumulada de doxorubicina a 380 mg/m2 y/o retrasar la trastuzumab tras finalizar el tratamiento con antraciclinas. b) Administrar fármacos cardioprotectores: IECA o ARAII, antagonistas de los receptores de mineralocorticoides, β-bloqueantes y estatinas (las más potentes: atorvastatina, rosuvastatina) (27,28,29,30,31,32,33,34,35,36,37,38). Administrados de forma temprana estos fármacos previenen la DV y en pacientes que desarrollan IC sintomática alivian los síntomas y reducen la morbimortalidad. El dexrazoxano es un quelante de hierro indicado para prevenir la cardiotoxicidad causada por antraciclinas en pacientes con cáncer de mama avanzado y/o metastásico que han recibido una dosis acumulativa de doxorrubicina de 300 mg/m2 (540 mg/m2 de epirubicina), cuando se requiere un tratamiento adicional con antraciclinas (39,40). c) Discontinuar el tratamiento en pacientes que desarrolllan DV/IC grave. d) Suspender temporalmente el tratamiento con FACs e iniciar el tratamiento cardiprotector en pacientes que desarrollan una DV sintomática moderada o una DV asintomática moderada-grave. La decisión de reiniciar el tratamiento tras la mejoría de la función ventricular y la resolución de los síntomas debe basarse en un enfoque multidisciplinario. Los pacientes con una FEVI ≥50% pero que presentan una reducción significativa de la de la deformación longitudinal global del ventrículo izquierdo o una elevación significativa de los biomarcadores cardíacos deben ser tratados con ACEI/ARAII/β-bloqueantes (5).
En todos los pacientes que iniciaron un tratamiento de la cardiotoxicidad se debe realizar una evaluación (clínica, ECG, ecocardiografía, biomarcadores cardíacos) a los 3 (pacientes de alto/muy alto riesgo), 6 y 12 meses (pacientes asintomáticos de riesgo bajo-moderado) tras completar el tratamiento con FACs derivando a cardiología aquellos que presenten nuevos síntomas cardíacos o anomalías en la ecocardiografía y/o en los biomarcadores. También se recomienda continuar la medicación CV a largo plazo en pacientes con DV sintomática (moderada o grave) o asintomática grave debido a la alta tasa de recurrencias de la IC y en aquellos con DV leve o moderada en los que no se recupera la FEVI al finalizar el tratamiento. Finalmente, se debe realizar una evaluación anual de los factores de riesgo CV en todos los pacientes tratados con FACs potencialmente cardiotóxicos y una reestratificación del riesgo de toxicidad CV para diseñar un seguimiento individualizado a largo plazo.
ESTRATEGIAS PARA LA PREVENCIÓN DE LA CARDIOTOXICIDAD
El momento óptimo para diseñar las estrategias para prevenir la cardiotoxicidad es el momento del diagnóstico, “antes del inicio del tratamiento” con FACs. Requiere un enfoque personalizado y una estrecha colaboración entre cardiólogos, oncólogos y hematólogos e implica varios pasos (5,41):
1. Realizar una evaluación basal del riesgo CV en todos los pacientes que van a ser tratados con FACs, particularmente si presentan ECVs previas. Esta evaluación incluye una historia clínica y farmacológica (previa exposición a fármacos cardiotóxicos) completa, examen físico, ECG de 12 derivaciones, evaluación de la función ventricular (utilizando ecocardiograma 3-D con evaluación de la deformación longitudinal global del ventrículo izquierdo; resonancia magnética cardiaca; ventriculografía isotópica) y la determinación de marcadores séricos cardiacos (troponinas cardiacas I or T, péptido natriurético tipo B o la porción N–terminal del pro-péptido natriurético tipo B). El valor basal de la función ventricular y los marcadores cardiacos es crítico para guiar el tratamiento y diagnosticar la presencia de DV/IC o cardiomiopatías durante el tratamiento. También se recomienda determinar la PA, perfil lipídico, hemoglobina glicosilada, función renal y el SCORE2 (Systematic Coronary Risk Estimation 2)/SCORE2-OP (Systematic Coronary Risk Estimation 2-Older Persons) o equivalente, para calcular el riesgo de padecer ECV en los siguientes 10 años. En los pacientes con bajo riesgo de debe iniciar el tratamiento con FACs sin demora; en pacientes de alto y muy alto riesgo (>65 años, con ECVs previas, comorbilidades, polifarmacia y/o disfunción renal) se debe discutir el balance riesgo/beneficio antes de iniciar un tratamiento con FACs potencialmente cardiotóxicos, derivando al cardiólogo aquéllos con ECVs preexistentes o hallazgos anormales en la evaluación basal del riesgo cardiovascular para actualizar su tratamiento.
2. Identificar y tratar los factores de riesgo cardiovascular y promover estilos de vida saludables.
3. Identificar los pacientes con mayor riesgo de cardiotoxicidad y seleccionar los FACs y la pauta de administración con menor riesgo de cardiotoxicidad.
4. Definir un plan de prevención y monitorización (ecocardiografía, ECG, marcadores) durante y después del tratamiento que permita la identificación temprana y el manejo adecuado de posibles complicaciones cardiovasculares, especialmente en pacientes que reciben dosis altas de antraciclinas.
TRATAMIENTO DE LA CARDIOTOXICIDAD
A priori, el tratamiento debe ser el mismo que el de los pacientes no oncológicos siguiendo las guías de la SEC y las indicaciones que figuran en las fichas técnicas de los FACs aprobadas por la Agencia Europea del Medicamento. Sin embargo, debemos señalar que es posible que la fisiopatología de las ECVs pueda ser distinta en pacientes con y sin cáncer y que la presencia del cáncer puede limitar las opciones terapéuticas disponibles.
RETOS PARA EL FUTURO IMEDIATO
- El principal reto es profundizar en el conocimiento de los mecanismos implicados en la cardiotoxicidad inducida por los FACs. Esta información es crítica para identificar nuevas dianas terapéuticas y diseñar fármacos más específicos y selectivos frente a las células cancerosas. Es importante señalar que en ocasiones los estudios preclínicos no permiten detectar la cardiotoxicidad de algunos FACs posiblemente porque: 1) los modelos animales y, en particular, los cultivos celulares, no reproducen la realidad clínica (cells are not tissues, men is not a mice); 2) los modelos no son predictivos de cardiotoxicidad (diferentes líneas celulares pueden exhibir respuestas muy diferentes); 3) la cardiotoxicidad puede no detectarse en experimentos agudos realizados en animales jóvenes, sanos y sin tratamientos previos, pero sí en tratamientos crónicos, o si los fármacos se estudian en condiciones más cercas a la realidad clínica (animales viejos y con ECVs).
- Consensuar las definiciones de cardiotoxicidad utilizadas en los ensayos clínicos (1).
- Establecer la prevalencia de cardiotoxicidad “en la vida real” e identificar los factores de riesgo según el tipo de cáncer y los FACs utilizados utilizando grandes registros e información post-comercialización.
- Mejorar el diagnóstico precoz de la cardiotoxicidad utilizando biomarcadores y técnicas de imagen imagen mas discriminativas. Disponemos de pocos marcadores validados para estratificar el riesgo de cardiotoxicidad y el valor de los nuevos marcadores (p.ej., mieloperoxidasa, proteína C reactiva, galectina-3, metabolitos de arginina-NO, ST2, factor de diferenciación de crecimiento 15, factor de crecimiento placentario, tirosina-quinasa-1 similar a fms (sFlt-1), ácidos micro-ARNs, inmunoglobulina E) sigue siendo una incógnita. Disponer de nuevos marcadores genéticos permitirá identificar los pacientes respondedores, resistentes y/o que presentarían mayor riesgo de cardiotoxicidad.
- Validar las escalas de riesgo cardiovascular (e.g. EuroSCORE II, SCORE2, SCORE2-OP, CHA2DS2-VASc, HAS-BLED, SYNTAX), pues muchas de ellas se validaron en estudios que excluían a los pacientes cancerosos.
- Definir las mejores estrategias para prevenir, diagnosticar y tratar la cardiotoxicidad a largo plazo, en particular, de los pacientes “curados”.
- Realizar estudios propectivos que permitan conocer: a) el impacto del diagnóstico y tratamiento temprano de la cardiotoxicidad y b) el efecto de los fármacos cardioprotectores sobre la incidencia de cardiotoxicidad. Desconocemos la utilidad de algunos fármacos cardioprotectores recientemente introducidos (p.e., inhibidores del cotransportador sodio-glucosa tipo 2, sacubitril-valsartan) ya que los pacientes con cáncer eran excluidos de los estudios de fase 3. c) El riesgo a largo plazo de interrumpir los tratamientos cardiovasculares iniciados durante el tratamiento del cáncer.
- Actualizar la información sobre cardiotoxicidad y los protocolos de actuación en la ficha técnica de los FACs
- Potenciar la colaboración entre cardiólogos, oncólogos y hematólogos (42) y educar a los profesionales implicados sobre la cardiotoxicidad producida por los FAC
- Finalmente, muchas recomendaciones presentadas en las guías 2022 de Cardio-oncología de la SEC están basadas en opiniones de expertos y no en evidencia obtenida a partir de ensayos clínicos prospectivos controlados, que son los que deben dar respuesta a nuestras lagunas de conocimiento.
DECLARACIÓN DE TRANSPARENCIA
El autor/a de este artículo declara no tener ningún tipo de conflicto de intereses respecto a lo expuesto en el presente trabajo.
BIBLIOGRAFÍA
- ↑Herrmann J, Lenihan D, Armenian S et al. Defining cardiovascular toxicities of cancer therapies: an International Cardio-Oncology Society (IC-OS) consensus statement. Eur Heart J 2022; 43: 280-299.
- ↑Sung H, Ferlay J, Siegel RL et al. Global cancer statistics 2020: GLOBOCAN estimates of incidence and mortality worldwide for 36 cancers in 185 countries. CA Cancer J Clin 2021; 71: 209-249.
- ↑López-Fernández T, Martín-García A, Roldán Rabadán et al. Atrial fibrillation in active cancer patients: Expert position paper and recommendations. Rev Esp Cardiol (Engl Ed). 2019; 72: 749-759.
- ↑Tamargo J. Farmacología clínica oncológica y dianas terapéuticas. Master on-line en Cardio-onco-hematología (CTO). SEIC-CTO. Ed. CTO 2.
- ↑Lyon AR, López-Fernández T, Couch LS et al; ESC Scientific Document Group. 2022 ESC Guidelines on cardio-oncology developed in collaboration with the European Hematology Association (EHA), the European Society for Therapeutic Radiology and Oncology (ESTRO) and the International Cardio-Oncology Society (IC-OS). Eur Heart J Cardiovasc Imaging. 2022; 23: e333-e465.
- ↑Tamargo J, Caballero R, Delpón E. Cardiovascular drugs-from A to Z, Chapter 8.1. En: Kaski Juan Carlos and Kjeldsen Keld Per. The ESC handbook on cardiovascular pharmacotherapy. 2nd ed. Oxford: Oxford University Press; 2019. p. 413-812.
- ↑Beavers CJ, Rodgers JE, Bagnola AJ et al. Cardio-oncology drug interactions: a scientific statement from the American Heart Association. Circulation. 2022; 145: e811-e838.
- ↑Hassen LJ, Lenihan DJ, Baliga RR. Hypertension in the cardio-oncology clinic. Heart Fail Clin. 2019; 15: 487-495.
- ↑Touyz RM, Herrmann SMS, Herrmann J. Vascular toxicities with VEGF inhibitor therapies-focus on hypertension and arterial thrombotic events. J Am Soc Hypertens. 2018; 12: 409-425.
- ↑Cohen JB, Brown NJ, Brown SA et al. Cancer therapy-related hypertension: a scientific statement from the American Heart Association. Hypertension. 2023; 80: e46-e57.
- ↑Tamargo J, Caballero R, Delpón E. Cancer chemotherapy and cardiac arrhythmias: a review. Drug Saf. 2015; 38: 129-152.
- ↑Buza V, Rajagopalan B, Curtis AB. Cancer treatment-induced arrhythmias: Focus on chemotherapy and targeted therapies. Circ Arrhythmia Electrophysiol. 2017; 10: e005443.
- ↑Farmakis D, Parissis J, Filippatos G. Insights into onco-cardiology: Atrial fibrillation in cancer. J Am Coll Cardiol. 2014; 63: 945-953.
- ↑Yun JP, Choi EK, Do Han K et al. Risk of atrial fibrillation according to cancer type: a nationwide population-based study. JACC CardioOncology. 2021; 3: 221-232.
- ↑Guha A, Fradley MG, Dent SF et al. Incidence, risk factors, and mortality of atrial fibrillation in breast cancer: a SEER-Medicare analysis. Eur Heart J. 2021; 43: 300-312.
- ↑Hu YF, Liu CJ, Chang PMH et al. Incident thromboembolism and heart failure associated with new-onset atrial fibrillation in cancer patients. Int J Cardiol. 2013; 165: 355-357.
- ↑Williams B, Mancia G, Spiering W et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension. Eur Heart J. 2018; 39: 3021-3104.
- ↑Potter AS, Patel A, Khawaja M et al. Outcomes by class of anticoagulant use for nonvalvular atrial fibrillation in patients with active cancer. JACC CardioOncol. 2022; 4(3): 341-350.
- ↑Farge D, Frere C, Connors JM et al. 2022 international clinical practice guidelines for the treatment and prophylaxis of venous thromboembolism in patients with cancer, including patients with COVID-19. Lancet Oncol. 2022; 23(7): e334-e347.
- ↑European Medicines Agency. ICH guideline E14/S7B on clinical and nonclinical evaluation of QT/QTc interval prolongation and proarrhythmic potential: questions and answers. Sci Med Heal 2020: EMA/CHMP/ICH/415588/2020.
- ↑Tisdale JE, Chung MK, Campbell KB et al. Drug-induced arrhythmias: a scientific statement from the American Heart Association. Circulation. 2020; 142: E214-E233.
- ↑Fradley MG, Beckie TM, Brown SA et al. Recognition, prevention, and management of arrhythmias and autonomic disorders in cardio-oncology: a scientific statement from the American Heart Association. Circulation. 2021; 144: E41-E55.
- ↑Zeppenfeld K, Tfelt-Hansen J, de Riva M et al. 2022 ESC Guidelines for the management of patients with ventricular arrhythmias and the prevention of sudden cardiac death. Eur Heart J. 2022; 43: 3997-4126.
- ↑Suter TM, Ewer MS. Cancer drugs and the heart: Importance and management. Eur Heart J. 2013; 34: 1102-1111.
- ↑Riccio G, Coppola C, Piscopo G et al. Trastuzumab and target-therapy side effects: Is still valid to differentiate anthracycline Type I from Type II cardiomyopathies? Hum Vaccin Immunother. 2016; 12(5): 1124-1131.
- ↑Yamaguchi N, Fujii T, Aoi S, Kozuch PS, Hortobagyi GN, Blum RH. Comparison of cardiac events associated with liposomal doxorubicin, epirubicin and doxorubicin in breast cancer: a Bayesian network meta-analysis. Eur J Cancer. 2015; 51: 2314-2320.
- ↑Gulati G, Heck SL, Ree AH et al. Prevention of cardiac dysfunction during adjuvant breast cancer therapy (PRADA): a 2 × 2 factorial, randomized, placebo-controlled, double-blind clinical trial of candesartan and metoprolol. Eur Heart J. 2016; 37: 1671-1680.
- ↑Gulati G, Heck SL, Røsjø H et al. Neurohormonal blockade and circulating cardiovascular biomarkers during anthracycline therapy in breast cancer patients: results from the PRADA (Prevention of Cardiac Dysfunction During Adjuvant Breast Cancer Therapy) study. J Am Heart Assoc. 2017; 6: e006513.
- ↑Pituskin E, Mackey JR, Koshman S et al. Multidisciplinary approach to novel therapies in cardio-oncology research (MANTICORE 101-Breast): a randomized trial for the prevention of trastuzumab-associated cardiotoxicity. J Clin Oncol. 2017; 35: 870-877.
- ↑Boekhout AH, Gietema JA, Kerklaan BM et al. Angiotensin II receptor inhibition with candesartan to prevent trastuzumab-related cardiotoxic effects in patients with early breast cancer a randomized clinical trial. JAMA Oncol. 2016; 2: 1030-1037.
- ↑Guglin M, Krischer J, Tamura R et al. Randomized trial of lisinopril versus carvedilol to prevent trastuzumab cardiotoxicity in patients with breast cancer. J Am Coll Cardiol. 2019; 73: 2859-2868.
- ↑Huang S, Zhao Q, Yang ZG et al. Protective role of beta-blockers in chemotherapy-induced cardiotoxicity: a systematic review and meta-analysis of carvedilol. Heart Fail Rev. 2019; 24: 325-333.
- ↑Vaduganathan M, Hirji SA, Qamar A et al. Efficacy of neurohormonal therapies in preventing cardiotoxicity in patients with cancer undergoing chemotherapy. JACC CardioOncology. 2019; 1: 54-65.
- ↑Li X, Li Y, Zhang T, Xiong X et al. Role of cardioprotective agents on chemotherapy-induced heart failure: a systematic review and network meta-analysis of randomized controlled trials. Pharmacol Res. 2020; 151: 104577.
- ↑Fang K, Zhang Y, Liu W, He C. Effects of angiotensin-converting enzyme inhibitor/angiotensin receptor blocker use on cancer therapy-related cardiac dysfunction: a meta-analysis of randomized controlled trials. Heart Fail Rev. 2021; 26:101-109.
- ↑Caspani F, Tralongo AC, Campiotti L, Asteggiano R, Guasti L, Squizzato A. Prevention of anthracycline-induced cardiotoxicity: a systematic review and meta-analysis. Intern Emerg Med. 2021; 16: 477-486.
- ↑Obasi M, Abovich A, Vo JB et al. Statins to mitigate cardiotoxicity in cancer patients treated with anthracyclines and/or trastuzumab: a systematic review and meta-analysis. Cancer Causes Control. 2021; 32: 1395-1405.
- ↑Kim J, Nishimura Y, Kewcharoen J, Yess J. Statin use can attenuate the decline in left ventricular ejection fraction and the incidence of cardiomyopathy in cardiotoxic chemotherapy recipients: a systematic review and meta-analysis. J Clin Med. 2021; 10: 3731.
- ↑Macedo AVS, Hajjar LA, Lyon AR et al. Efficacy of dexrazoxane in preventing anthracycline cardiotoxicity in breast cancer. JACC CardioOncology. 2019; 1: 68-79.
- ↑Cardioxane. Ficha técnica. https://cima.aemps.es/cima/pdfs/es/ft/67673/67673_ft.pdf. (Accesido el 6 de marzo de 2023).
- ↑Martín A, Mitroi C, Mazón P et al. Stratification and management of cardiovascular risk in cancer patients: a consensus document of the SEC, FEC, SEOM, SEOR, SEHH, SEMG, AEEMT, AEEC, and AECC. Rev Esp Cardiol (Engl Ed). 2021; 74: 438-448.
- ↑Lancellotti P, Suter TM, López-Fernández T et al. Cardio-oncology services: Rationale, organization, and implementation. Eur Heart J. 2019; 40: 1756-1763.
ranm tv
Juan Tamargo
Dpto. de Farmacología y Toxicología. Facultad de Medicina. U. Complutense
IiSGM · 28040 Madrid
Tlf.: +34 913 941 472 | E-Mail: jtamargo@med.ucm.es
Año 2023 · número 140 (02) · páginas 153 a 168
Enviado*: 24.01.23
Revisado: 02.02.23
Aceptado: 15.02.23
* Fecha de lectura en la RANM


