Resumen
En este artículo se analizan la posición terapéutica actual del trasplante de progenitores hematopoyéticos (TPH) tras observar el impacto clínico de los nuevos fármacos, las modificaciones en la práctica del trasplante y los posibles efectos de la moderna inmunoterapia celular sobre el número de trasplantes realizados. En otras palabras, información sobre el pasado, presente y futuro de la práctica del trasplante de progenitores hematopoyéticos. En síntesis, se ha detectado un incremento anual sostenido en el número de trasplantes de progenitores hematopoyéticos, a pesar de los distintos avances fármaco-terapéuticos. Se analizan las causas de este incremento.
Abstract
This article analyses the current therapeutic position of hematopoietic progenitor cell transplantation (PHT) after observing the clinical impact of new drugs, changes in transplant practice and the possible effects of modern cellular immunotherapy on the number of transplants made. In other words, information about the past, present and future of the hematopoietic progenitor transplant practice.
In spite of recent therapeutic advances an increase in transplant figures can be detected. The reasons of this trend is studied.Palabras clave: Drogas; Trasplante; Inmunoterapia; Donantes.
Keywords: Drugs; Transplant; Immunotherapy; Donors.
INTRODUCCIÓN
El objetivo de este artículo es analizar la posición terapéutica actual del trasplante de progenitores hematopoyéticos (TPH) tras observar el impacto clínico de los nuevos fármacos, las modificaciones en la práctica del trasplante y los posibles efectos de la moderna inmunoterapia celular sobre el número de trasplantes realizados. En otras palabras, información sobre el pasado, presente y futuro de la práctica del trasplante de progenitores hematopoyéticos.
Hasta comienzos del Siglo XXI la radioterapia, la quimioterapia, y el trasplante de progenitores hematopoyéticos han sido las armas fundamentales para el tratamiento de las hemopatías malignas. Aproximadamente, a partir del año 2000 ha existido un notable desarrollo de la farmacología y la irrupción de otras formas de inmunoterapia distintas al trasplante alogénico de progenitores hematopoyéticos.
Un buen ejemplo de estas aseveraciones lo constituye la leucemia mieloide crónica (LMC). Históricamente con la aplicación sucesiva de la radioterapia esplénica, el busulfán y la hydrea, se conseguía una supervivencia de esta enfermedad entre 3-4 años. Así pues el diagnóstico era una auténtica sentencia de m uerte con un plazo limitado.
Desde el punto de vista clínico, un paso importante fue la introducción del Alfa-interferon recombinante, que obtuvo respuestas citogenéticas en una proporción significativa de enfermos con LMC y una mejoría de estos en la supervivencia. Solamente el trasplante de médula ósea alogénico introducido al final de la década de los 70, ha constituido la única terapéutica curativa para una proporción de enfermos afectos de mieloleucosis crónica cercana al 80% y sometidos a trasplante en fase temprana de la enfermedad (1).
En torno al año 2000 aproximadamente, se introdujeron en la terapia de la LMC los inhibidores la tirosin-quinasa bcr/abl tal como el imatinib (2) inicialmente y ulteriormente el dasatinib (3, 4), nilotinib (5) y otros. Estos inhibidores de la tirosin-quinasa han modificado sustancialmente la historia natural de la LMC, promoviendo una auténtica revolución terapéutica sin precedentes en la onco-hematología. Estos fármacos conseguían remisiones hematológicas, citogenéticas y respuestas moleculares completas o muy satisfactorias en una elevada proporción de pacientes produciendo un marcado alargamiento de la vida de los mismos. Hasta tal punto ha sido el impacto terapéutico de los inhibidores de la tirosin quinasa bcr/abl, que se encuentran estudios en desarrollo para la suspensión del fármaco en enfermos con remisión molecular prolongada y los datos apuntan que algo más de un 50% de los pacientes posiblemente continúen en remisión molecular una vez suspendido el fármaco.
Por ello, la práctica del trasplante de médula ósea en la LMC ha sufrido en los últimos 15-20 años un brusco descenso, estando limitada su aplicación en la actualidad a pacientes en fase acelerada y/o blástica o a enfermos en 2ª fase crónica de la afección. Así mismo, son candidatos a trasplante los escasos enfermos refractarios al tratamiento farmacológico con los inhibidores o bien los que a lo largo de su evolución sufren resistencia terapéutica imputable con frecuencia al desarrollo de nuevas mutaciones (6, 7).
El panorama clínico no ha sido quizá tan espectacular en la leucemia linfática crónica (LLC), aunque sin embargo la introducción de diversas medidas terapéuticas ha alterado notablemente el pronóstico de la enfermedad, provocando un aumento claro de la supervivencia.
La única terapia disponible para la LLC durante muchos años fue el clorambucil sólo o combinado a prednisona, que lograba control de la enfermedad en un número apreciable de pacientes, pero modificando dudosamente las expectativas de vida. El primer fármaco que consiguió sólo o en combinación, respuestas brillantes y duraderas fue la fludarabina. La asociación de esta droga a ciclofosfamida y rituximab permitió obtener remisiones completas de larga duración (8, 9) ¿curas?, especialmente en pacientes jóvenes que mostraban hipermutaciones somáticas para el gen IgH. La toxicidad de esta quimio-inmunoterapia es excesiva para pacientes mayores, de edad superior a 65 años. Ulteriormente, un paso adicional consistió en la administración de bendamustina que combinada al rituximab (10) conseguía respuestas hematológicas completas, también con ausencia de enfermedad mínima residual en una proporción significativa de pacientes (11). Este régimen era mejor tolerado en personas mayores. Para los enfermos con LLC que portaban la mutación p53, se ha revelado muy útil el Ibrutinib, un inhibidor de la tirosin-quinasa de Bruton. El ibrutinib empleado en 1ª línea en pacientes con LLC, consigue también remisiones hematológicas con ausencia de enfermedad mínima residual en una proporción notable de enfermos (12, 13). Más recientemente la introducción de venetoclax en enfermos refractarios al ibrutinib ha sido un paso significativo (14). La combinación de venetoclax-rituximab se ha mostrado claramente superior a la combinación bendamustina-rituximab. Por ello, también ha sido muy claramente perceptible la caída del número de trasplantes de médula ósea en los pacientes afectos de leucemia linfática crónica.
sobre la práctica del trasplante alogénico de médula ósea en dichas entidades es aún un asunto especulativo. No se conoce con exactitud el papel definitivo a este respeto del brentuximab y del nivolumab en el linfoma de Hodgkin, ni tampoco el de brentuximab en linfoma no Hodkgin T periférico incluyendo el anaplástico. Tampoco existe una definición precisa a medio y largo plazo del papel a efectos del número de trasplantes practicados del obinutuzumab y los inhibidores PI3K en el linfoma folicular ni del efecto de los fármacos anti-FLT3, anti-IDH1/2 y del venetoclax en la leucemia aguda mieloblástica (LAM). A pesar de los efectos en múltiples ocasiones brillantes del blinatumomab y del inotuzumab en la leucemia aguda linfoblástica, no se conoce su impacto sobre el número de trasplantes en esta afección.
En síntesis, en aquellas hemopatías donde los avances farmacológicos han sido notables, sin duda se ha producido un descenso espectacular en la práctica del trasplante alogénico.
¿Entonces, por qué ha ocurrido un incremento del TPH alogénico a pesar de la reconocida eficiencia de los nuevos fármacos y de la irrupción de otras formas de inmunoterapia celular?
En mi primer lugar, conviene observar cuales son los datos actuales sobre la práctica del TPH en Europa y en España. Los datos europeos disponibles más recientes corresponden a 2016 (15). En dicho año el número de pacientes sometidos a alguna modalidad de TPH fue de 39.313 y el número de TPH de 43.636.
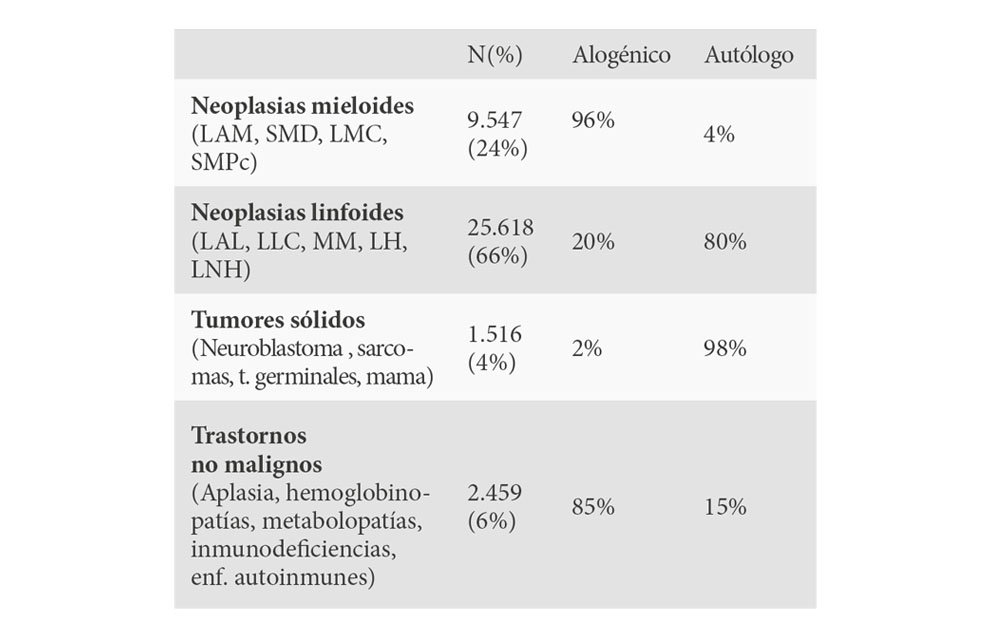
Es decir, hubo pacientes que fueron trasplantados en más de una ocasión. La cifra de pacientes tratados con trasplante alogénico supuso aproximadamente el 42% del total de procedimientos efectuados y los trasplantes autólogos fueron cercanos al 58%. En lo que se refiere a las patologías, las indicaciones más frecuentes para el TPH alogénico fueron la suma de LAM y síndrome mielodisplástico (SMD) que supusieron la mitad de todos los trasplantes alogénicos efectuados. Por el contrario, la mayor parte de las indicaciones de TPH autólogos fueron los pacientes con trastornos linfoproliferativos, básicamente mieloma múltiple y linfomas, primordialmente linfoma no Hodgkin (LNH).
Las indicaciones del TPH según los datos del EMBT en 2016, se sintetizan en la tabla 1 (15). En el caso de las neoplasias mieloides el 96% de los trasplantes fueron alogénicos y en cambio en las neoplasias linfoides el 80% de los trasplantes efectuados fueron autólogos. Los trasplantes autólogos fueron los practicados con pocas excepciones en diversos tipos de tumores sólidos. La mayor parte de los trastornos no malignos como anemia aplástica o diversos tipos de inmunodeficiencia, fueron sometidos a trasplante alogénico. Cuantitativamente, en conjunto las hemopatías malignas constituyeron el 90% de las indicaciones de los TPH.
En Europa se han incrementado el número de TPH tanto alogénicos como autólogos en los 25 últimos años. Así mismo, se ha verificado que el incremento global se realiza no solo a expensas de trasplante de TPH entre hermanos HLA idénticos, sino también por el aumento de TPH con donantes no emparentados y haploidénticos. En los últimos años ha disminuido la utilización del cordón umbilical con fuente celular para TPH.
La tendencia en Europa y en España ha sido muy similar. Se ha detectado en España un aumento claro en el número de TPH, en las últimas décadas, guardando similitud las indicaciones con las practicadas en los países europeos. Se debe resaltar el incremento del número de trasplantes haploidénticos en los últimos años y el estacionamiento por el contrario del TPH alogénico no emparentado, tendencias que se detectan a nivel nacional e internacional.
Los factores responsables del incremento de TPH se exponen en la tabla 2. En primer lugar, ha sido muy relevante la expansión del número de posibles donantes. Se ha pasado de utilizar como fuente celular para TPH solamente a un hermano HLA idéntico, lo que limitaba el número de donantes a un 25-30% de las indicaciones, a emplear donantes no emparentados compatibles o más raramente incompatibles. La búsqueda de estos donantes no emparentados es cara y lleva un tiempo, ordinariamente entre 1-3 meses. Los registros internacionales de posibles donantes aportan un total de más de 30 millones y los pacientes de origen caucásico pueden encontrar un donante adecuado en un 70-80% de los casos. La cifra es claramente inferior en otros grupos raciales. Cuando existe la necesidad clínica de un TPH rápido y no se dispone de hermano HLA idéntico, el trasplante haploidéntico (16, 17) con ciclofosfamida post-trasplante, se ha convertido en una posibilidad real, cada vez más frecuente y muy competitiva con el trasplante no emparentado (18, 19). En los últimos años, los trasplantes a partir del cordón umbilical han sido menos frecuentes.

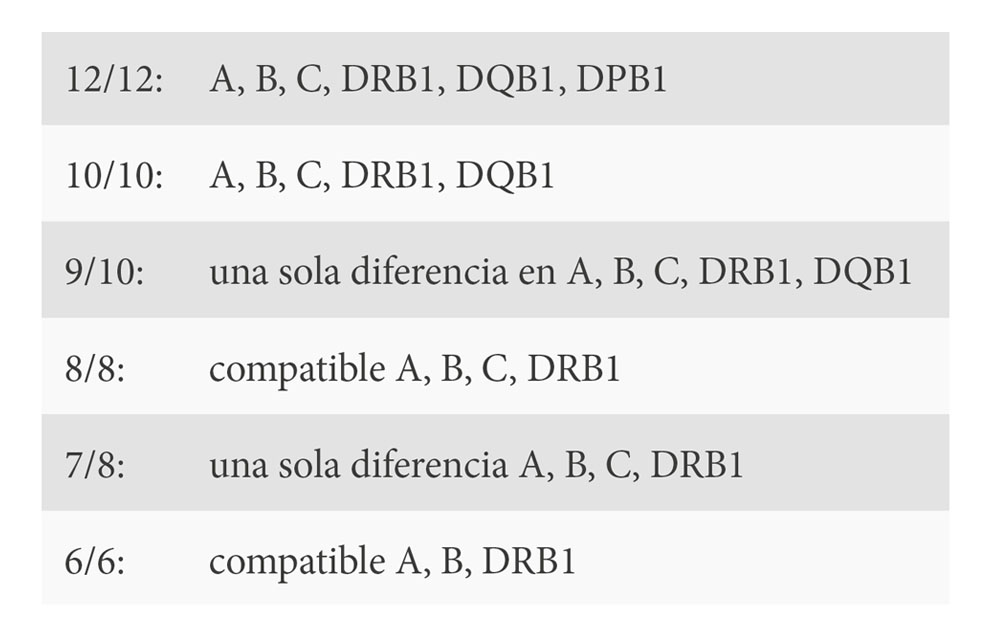
En la tabla 3 se presenta una orden de preferencia en el empleo de donantes en la actualidad bastante generalizado. Los resultados clínicos obtenidos con el haploidéntico aunque bien es cierto, en estudios retrospectivos, son semejantes a los conseguidos con el TPH a partir de hermano HLA idéntico o con donante no emparentado. En la tabla 4 se observa la definición de identidad HLA. En la tabla 5 se muestra los criterios de selección cuando existe más de un donante igualmente compatible. Se prefiere el joven preferiblemente varón o nulípara, con compatibilidad AB0 y en situación ideal serológicamente negativo para citomegalovirus, tanto donante como receptor.


Dada la reducción de la fertilidad en los países occidentales, aunque hasta el momento solo se ha documentado en EEUU, la posibilidad de encontrar un donante HLA idéntico es 1.5 veces inferior para enfermos menores de 45 años.
Un segundo factor responsable del incremento de trasplante es la expansión de la edad para este procedimiento (20, 21, 22).
Existen datos recientes que muestran que cerca del 4% de los trasplantes alogénicos efectuados han tenido lugar en pacientes de edad comprendidos entre 70-75 años, siendo las indicaciones más frecuentes la LAM y el SMD. Aunque se trata de datos observacionales y por tanto posiblemente de pacientes muy seleccionados, el TPH alogénico consigue en este grupo de enfermos una supervivencia global a los 2 años del 39% y una supervivencia libre de enfermedad del 32%. Por tanto, la edad en sí o con un moderado grado de comorbilidad no descarta la posibilidad de efectuar un trasplante alogénico, si se encuentra clínicamente indicado. Con la introducción de las nuevas técnicas del trasplante, tal como el régimen preparativo de intensidad reducida o no mieloablativo, así como la mejoría de la terapia de soporte, se ha conseguido una mortalidad tóxica o no leucémica, similar a la de pacientes más jóvenes, siendo como en estos la causa fundamental de fracaso del trasplante la recaída del proceso leucémico. Los pacientes mayores, donde la LAM es más frecuente, entre 60-75% años de edad, reúnen más frecuentemente factores pronósticos adversos, por ejem citogenética desfavorable y peor futuro. A menudo, estos pacientes son referidos a tratamiento de soporte o quimioterapias de baja intensidad, dado el frecuente pensamiento de médicos, pacientes y familiares que sienten temor ante procedimientos agresivos en personas mayores. Sin embargo, estamos asistiendo a un cambio social en este sentido. Las cifras existentes muestran en la leucemia aguda mieloide en pacientes mayores de una supervivencia libre de progresión con TPH alogénico de intensidad reducida un 10% mejor que con otras alternativas terapéuticas. Por ello, existe la tendencia a proponer el TPH en personas mayores si la probabilidad de recaída es mayor del 35%, es decir, igual o superior a la mortalidad peritrasplante, siempre que la comorbilidad sea nula o pequeña.
Otro factor sin duda responsable del TPH ha sido su desarrollo o expansión en países emergentes o en países desarrollados que han incorporado este procedimiento a su cartera de servicios médicos.
Por otro lado, la indicación principal a nivel internacional del TPH, sigue siendo la LAM y el SMD, por la ausencia de avances farmacológicos significativos en los últimos 40 años en estas entidades, excluyendo la leucemia aguda promielocítica.
También ha influido en la expansión de trasplante la introducción de modificaciones clínicas en la práctica del procedimiento. No solo ha mejorado la terapia de soporte, sino que la aplicación frecuente de régimenes preparativos de intensidad reducida y no mieloablativos, ha permitido efectuar el TPH a enfermos de mayor edad.
Los intentos primitivos del TPH haploidénticos en los años 90 con manipulación in vitro de la médula ósea y megaterapia de acondicionamiento, no fueron alentadores por excesiva toxicidad. Básicamente, la introducción de la ciclofosfamida post-trasplante ha cambiado sustancialmente las expectativas del TPH haploidéntico. La ciclofosfamida en altas dosis post-trasplante suprime las células T aloreactivas y deja indemnes a las células germinales, y los linfocitos de memoria, con lo cual minimiza el rechazo del injerto y la posibilidad de infecciones. Es llamativo en estos enfermos la reducción clínica de la enfermedad injerto contra huésped crónica. Los resultados clínicos con el TPH haploidéntico, en estudios retrospectivos, son similares a los obtenidos utilizando como donante a hermanos HLA idénticos o donantes no emparentados. En otras palabras, el haplo es un procedimiento muy competitivo con el no emparentado. En la práctica casi todos los pacientes con indicación de trasplante, poseen un familiar haploidéntico, estando el donante rápidamente disponible, lo que es extraordinariamente útil si el trasplante ha de efectuarse con rapidez.
Si el presente está sujeto a modificaciones ¿qué podemos esperar de la práctica del TPH en el próximo futuro?. En otras palabras que influencia puede suponer la moderna inmunoterapia celular en la práctica de los trasplantes realizados.
En los últimos años, ha sido introducida en la práctica clínica la inmunoterapia con la utilización de linfocitos T con receptores antigénicos quiméricos (23). Este tratamiento es una terapia celular que dirige las células T contra antígenos específicos asociados al tumor. El procedimiento de fabricación implica leucaféresis para obtener células T autólogas del paciente, creando el laboratorio los linfocitos T con receptores antigénicos quiméricos por un método de bioingeniería complejo, utilizando como vector un virus y expandiendo los linfocitos T transducidos con un receptor antigénico quimérico para posterior infusión al paciente. Las células así producidas son infundidas al paciente en un lapso de tiempo aproximado de 48 horas, previa terapia de acondicionamiento con ciclofosfamida y fludarabina. El periodo de tiempo entre la leucaféresis y la infusión de los linfocitos T con receptores antigénicos quiméricos es generalmente de varias semanas.
Me voy a referir brevemente aquí de manera exclusiva al papel de esta terapia celular en los LNH agresivos. La incidencia de los LNH en Europa es aproximadamente 93.000 casos al año y de ellos fallecen anualmente 37.000. Los linfomas agresivos en su mayoría con histología de linfoma B difuso de célula grande, son los LNH más comunes y suponen algo más del 30% de todos ellos. En síntesis, un 10-15% de los linfomas B difuso de células grandes, son refractarios primariamente al tratamiento y un 20-35% muestran una recaída. Solamente un 40% de los enfermos en recaída muestran alta quimiosensibilidad a la terapia de rescate y logran una respuesta completa. Por ello se convierten en candidatos para el TPH autólogo pudiendo aproximadamente la mitad obtener la cura. Estos datos numéricos indican sin duda la magnitud del problema. En síntesis, los linfomas agresivos con resistencia primaria o recaída tienen un pronóstico muy pobre con una supervivencia corta.
Se ha ensayado la inmunoterapia celular utilizando linfocitos T con receptores antigénicos quiméricos anti-CD19 en el linfoma difuso B de célula grande refractario o en recaída, habiéndose publicado 3 grandes series denominados Juliet, Zuma1 y Transcent (24, 25, 26, 27). En conjunto, los datos muestran un alto índice de respuestas y la obtención de remisiones completas en un 40-55% de pacientes. Esta forma de inmunoterapia se asocia a una toxicidad relevante. El síndrome de liberación de citoquinas que puede aparecer tras la infusión es frecuente y precoz. Clínicamente se muestra con fiebre alta, hipoxia, hipotensión y a veces fracaso multiorgánico. El tratamiento consiste en la aplicación de esteroides y eventualmente tocilizumab, un inhibidor de la IL-6. Algo más tardía es la aparición de neurotoxicidad, con síntomas como confusión, afasia, convulsiones e incluso edema cerebral con coma. Como toxicidad inherente a la terapia utilizando linfocitos T con receptores antigénicos quiméricos anti-CD19, se observa aplasia duradera de células B, con hipogammaglobulinemia severa e infección recurrente. Un problema clínico es la pérdida de los linfocitos T con receptores antigénicos quiméricos con el paso del tiempo, lo que quizá puede facilitar la recidiva.
Aunque el seguimiento de estas series es relativamente corto, existe evidencia clara de la consecución de remisiones completas, en ocasiones prolongadas en situaciones clínicas muy adversas, como la refractariedad primitiva o recidiva tras múltiples tratamientos. La obtención de remisiones completas puede hacer una posibilidad real el trasplante alogénico, procedimiento que para ser curativo requiere un bajo volumen tumoral, en otras palabras, la remisión completa previa del proceso neoplásico. En este sentido, la consecución de remisiones completas con la terapia celular empleando linfocitos T con receptores antigénicos quiméricos, puede suponer un “puente” hacia el TPH y potencialmente incrementar la práctica de estos procedimientos. La inmunoterapia con linfocitos T con receptores de antígenos quiméricos fue aprobada en el linfoma B de célula grande por las agencias reguladoras en 2017-2018.
Finalmente, el impacto a largo plazo de esta inmunoterapia celular es desconocido. Podría ser un “puente” hacia el TPH alogénico al conseguir incrementar el número de candidatos con la obtención de respuestas completas. Más que competitivo con el trasplante alogénico, esta forma de inmunoterapia podría ser complementaria en la estrategia terapéutica. De todas maneras, siempre el impacto futuro de los logros terapéuticos depende del frío análisis de estudios prospectivos en desarrollo. En otras palabras, esperar y ver.
CONCLUSIONES
A pesar de los avances farmacológicos y de la irrupción de la inmunoterapia celular, hasta el momento presente la práctica del trasplante de progenitores hematopoyéticos ha aumentado globalmente por distintas circunstancias tales como el incremento de la edad de los pacientes trasplantados, las modificaciones en el procedimiento de trasplante y la disponibilidad de donantes para la casi totalidad de los enfermos. La disminución del número de trasplantes ha sido muy llamativa en algunas entidades como la leucemia mieloide crónica donde los cambios farmacológicos con la introducción de los inhibidores tirosin-quinasa bcr/abl han ofrecido resultados terapéuticos espectaculares.
BIBLIOGRAFÍA
- Goldman JM, Baughan AS, McCarthy DM et al. Marrow transplantation for patients in the chronic phase of chronic granulocytic leukaemia. Lancet 1982; 2(8299): 623-625.
- Druker BJ, Talpaz M, Resta DJ et al. Efficacy and safety of a specific inhibitor ofthe BCR-ABL tyrosine kinase in chronic myeloid leukemia. N Engl J Med 2001; 344(14): 1031-1037.
- Cortes JE, Saglio G, Kantmjian HM et al. Final 5-year study results of DASISION: the dasatinib versus imatinib study in treatment-naïve chronic myeloid leukemia patients trial. J Clin Oncol 2016; 34(20): 2333-2340.
- Kantarjian H, Pasquini R, Hamerschlak N et al. Dasatinib o high-dose imatinib for chronic-phase chronic myeloid leukemia after failure of first-line imatinib: a randomized phase 2 trial. Blood 2007; 109(12): 5143-5150.
- Kantarjian HM, Giles FJ, Bhalla KN et al. Nilotinib is effective in patients with chronic myeloid leukemia in chronic phase after imatinib resistance or intolerance; 24-month follow-up results. Blood 2011; 117(4): 1141-1145.
- Barrett AJ, Ito S. The role of stem cell transplantation for chronic myelogenous leukemia in the 21st century. Blood 2015; 125(21): 3230-3235.
- Innes AJ, Milojkovic D, Apperley JF. Allogeneic transplantation for CML in the TKI era: striking the right balance. Nat Rev Clin Oncol 2016; 13(2): 79-91.
- Keating MJ, O’Brien S, Albitar M et al. Early results of a chemoimmunotherapy régimen of fludarabine, cyclophosphamide, and rituximab as initial therapy for chronic lymphocytic leukemia. J Clin Oncol 2005; 23(18): 4079-4088.
- Hallek M, Fischer K, Fingede-Rowson G et al. Gennan Chronic Lymphocytic Leukaemia Study Group: addition of rituximab to fludarabine and cyclophosphamide in patients with chronic lymphocytic leukaemia: a randomised, open-label, phase 3 trial. Lancet 2010; 376(9747): 1164-1174.
- Michallet AS, Aktan M, Hiddemann W et al. Rituximab plus bendamustine or chlorambucil for chronic lymphocytic leukemia: primary analysis fo the randomized, open-label MABLE study. Haematologica 2018; 103(4): 698-706.
- Brown JR, Kay NE. Chemoimmnotherapy is not dead yet in chronic lymphocytic leukemia. J Clin Oncol 2017 10; 35(26): 2989-2992.
- Barr P, Robak T, Owen CJet al. Updated efficacy and safety from the phase 3 Resonate- 2 study: ibrutinib as first-line treatment option in patients 65 years and older with chronic lymphocytic leukemia/smalllymphocytic leukemia. Blood 2016; 128:234.
- O’Brien S, Furman RR, Coutre S et al. Single-agent ibrutinib in treatment-naïve and relapsed/refractory chronic lymphocytic leukemia: a 5-year experience. Blood 2018 26;131(17): 1910-1919.
- Stilgenbauer S, Eichhorst B, Schetelig J et al. Venetoclax in relapsed or refractory chronic lymphocytic leukaemia with 17p deletion: a multicentre, open-label, phase 2 study. Lancet Oncol 2016; 17: 768-778.
- Passweg JR, Baldomero H, Bader P et al. Is the use of unrelated donor transplantation leveling off in Europe?: The 2016 European Society for Blood and Marrow Transplant activity survey report. Bone Marrow Transpl 2018 53(9): 1139-1148.
- Castagna L, Devillier R, Vey N, Blaise D. T-cell-replete haploidetical transplantation in acute myeloid leukemia. Exp Hematol 2018; 58: 5-16.
- Santoro N, Labopin M, Giannotti F et al. Unmanipulated haploidentical in comparison with matched unrelated donor stem cell transplantation in patients 60 years and older with acute myeloid leukemia: a comparative study on behalf of the ALWP of the EBMT. J Hematol Oncol 2018 16; 11(1): 55.
- Lee CJ, Savani N, Mohty M et al. Haploidentical Hematopoietic Cell Transplantation For Adult Acute Myeloid Leukemia: A Position Statement From The Acute Leukemia Working Party Of The European Society For Blood And Marrow Transplantation. Haematologica 2017; 102(11): 1810-1822.
- Canaani J, Labopin M, Huang XJ et al. T-cell replete haploidentical stem cell transplantation attenuates the prognostic impact of FLT3-ITD in acute myeloid leukemia: A report from the Acute Leukemia Working Party of the European Society for Blood and Marrow Transplantation. Am J Hematol 2018 ; 93(6): 736-744.
- Mufflly L, Pasquini MC, Martens M et al. Increasing use of allogeneic hematopoietic cell transplantation in patients aged 70 years and older in the United States. Blood 2017 31; l30(9): 1156-1164.
- Lipof JJ, Loh KP, O’Dwyer K, Liesveld JL. Allogeneic hematopoietic cell transplantation for older adults with acute myeloid leukemia. Cancers (Basel) 2018 , 10(6): 179.
- Zuckerman T. Allogeneic transplant: does age still matter? Blood 2017; l30(9): 1079-1080.
- Cohen BC. Novel therapies for relapsed/refractory aggressive lymphomas. Hematology Am Soc Hematol Educ Program 2018 ; 2018(1): 75-82.
- Locke FL, Neelapu SS, Bartlett NL et al. Phase 1 Results of ZUMA-1: a multicenter study of KTE-C19 Anti-CD19 CAR T Cell Therapy in Refractory Aggressive Lymphoma. Mol Ther 2017 4;25(1):285-295.
- Neelapu SS, Locke FL, Bartlett NL et al. Axicabtagene Ciloleucel CAR T-Cell Therapy in Refractory Large B-Cell Lymphoma. N Engl J Med 2017 28; 377(26): 2531-2544.
- Schuster SJ, Bishop MR, Tam CS et al. Tisagenlecleucel in Adult Relapsed or Refractory Diffuse Large B-Cell Lymphoma. N Engl J Med 2019; 380: 45-56.
- Lulla PD, Hill LC, Ramos CA, Heslop HE. The Use of Chimeric Antigen Receptor T Cells in Patients With Non-Hodgkin Lymphoma. Clin Adv in Hematol Oncol 2018 ; 16(5): 375-386.
DECLARACIÓN DE TRANSPARENCIA
El autor/a de este artículo declara no tener ningún tipo de conflicto de intereses respecto a lo expuesto en la presente revisión.
ranm tv
José María Fernández-Rañada
Real Academia Nacional de Medicina de España
C/ Arrieta, 12 · 28013 Madrid
Tlf.: +34 91 159 47 34 | jmranada@yahoo.es
Año 2019 · número 136 (01) · páginas 43 a 48
Enviado*: 12.03.19
Revisado: 21.03.19
Aceptado: 18.04.19
* Fecha de lectura en la RANM


