Resumen
La cardiopatía isquémica aguda se diagnostica en base a la clínica, con el dolor anginoso, los cambios electrocardiográficos (ECG) y las modificaciones en los niveles plasmáticos de los biomarcadores de daño miocárdico, principalmente troponina I (Tp) y creatínfosfokinasa (CPK). Las complicaciones eléctricas y mecánicas, se tratan de evitar con un manejo adecuado, basado en el rápido diagnóstico y la revascularización más temprana posible de la arteria ocluida o evitando la oclusión de las obstrucciones subtotales. Esta estrategia ha modificado la desfavorable evolución del Infarto Agudo de Miocardio (IAM), ha reducido drásticamente su mortalidad temprana y sus complicaciones tardías. Para que esto haya ocurrido han cambiado una serie de conceptos. En primer lugar, el mejor conocimiento de la secuencia de manifestaciones de los primeros momentos del infarto, ha obligado a cambiar al concepto de Síndrome Coronario Agudo (SCA).
Presentamos el caso clínico de un Síndrome Coronario Agudo con Elevación del Segmento ST (SCACEST) con algunas características clínicas y ECG que podían hacer sospechar severidad. Discutimos las distintas formas de presentación y entidades responsables de los infartos de miocardio sin obstrucción de arterias coronarias,(MINOCA), y el porqué un SCACEST puede ser el inicio de la modificación del fenotipo de una Miocardiopatia Hipertrófica (MCH) no expresada hasta entonces y su transformación en una MCH apical.Abstract
Acute coronary heart disease is diagnosed on a clinical basis, with anginal pain, electrocardiographic changes (ECG) and changes in plasma levels of myocardial damage biomarkers, mainly troponin I (Tp) and creatine phosphokinase (CPK). Electrical and mechanical complications are avoided with proper management, based on the quickest diagnosis and the earliest revascularization of the occluded artery, or avoiding the occlusion of the subtotal obstructions. This strategy has modified the unfavorable evolution of Acute Myocardial Infarction (AMI), has drastically reduced its acute mortality and its late complications. Firstly, a series of concepts have changed. Foremost, the best knowledge of the first manifestations of AMI, has brought the concept of Acute Coronary Syndrome (ACS).
We present the clinical case of an Acute Coronary Syndrome with ST segment elevation (STEACS) with some clinical and ECG features that could make us suspect severity. We discuss the different forms of presentation and entities responsible for Myocardial Infarctions with non Obstructive Coronary Artery, MINOCA, and why a STEACS may be the beginning of phenotype change of a hypertrophic cardiomyopathy (HCM) not previously evident and its transformation in an apical MCH.
To achieve all this, it is necessary to measure and evaluate so that a comparative and competitive medicine were a reality. The excellence in results is the main objective. Finally an adequate financing is needed with a finalist state budget, and that allows a medicine in cancer sustainable.Palabras clave: MINOCA infarto de miocardio sin obstrucción de arterias coronarias,(Myocardial Infarction and Non Obstructive Coronary Arteries); SCACEST: Síndrome coronario agudo con elevación del segmento ST. MINOCA en Miocardiopatia Hipertrófica Apical.
Keywords: MINOCA: Myocardial Infarction and Non Obstructive Coronary Arteries; STEACS: ST elevation Acute Coronary Syndrome Apical Hypertrophic cardiomyopathy as a MINOCA
ABREVIATURAS
AAS: Ácido acetil salicílico
Ach: acetilcolina
ACTP: Angioplastia coronaria transluminal percutánea.
AK: akinesia.
AI: Angina Inestable.
BRI: bloqueo de rama izquierda.
CV: Cardio Vascular
CK: creatínfosfokinasa
CPK: creatínfosfokinasa
23DAI: Desfibrilador automático Implantable
DAP: Descendente Anterior proximal
DD= Diámetro diastólico
DLP: Dislipemia
DM-2: Diabetes Mellitus tipo 2
DS= Diámetro sistólico
ECG: electrocardiograma
ECOCG: Ecocardiograma
ev: endovenosa
FBL: Fibrinolisis
FE = Fracción de eyección
FEVI: Fracción de eyección del Ventrículo izquierdo
FRCV: Factores de Riesgo Cardiovascular
IAM: Infarto Agudo de Miocardio
HK: hipokinesia
HVI : hipertrofia ventricular izquierda
ICC: Insuficiencia cardiaca congestiva
ICP: Intervencionismo Coronario Percutáneo
IM: Infarto de Miocardio
IMEST: Infarto de Miocardio con elevación del ST
IM-LAC: Infarto de miocardio con lesiones arteriales coronarias
IVUS: Ultrasonidos intravasculares
LAC: Lesiones de arterias coronarias
lpm: latidos por minuto
MA: Miocarditis Aguda
MCH: Miocardopatía Hipertrófica
MINOCA Myocardial Infarction and Non Obstructive Coronary Arteries
MS: Muerte súbita
NTG: Nitroglicerina
NO: Óxido Nítrico
OCT Tomografía de Coherencia Óptica (OCT)
PP: Pared posterior
SCA: Síndrome Coronario Agudo
SCACEST: SCA con elevación del segmento ST
SCASEST: SCA sin elevación del segmento ST
SIV: Septo interventricular
sl: sub lingual
STT: Síndrome de Takotsubo
TEP: tromboembolismo pulmonar
TpI: troponina I
VI: Ventrículo izquierdo
INTRODUCCIÓN
Un porcentaje significativo de pacientes con síndrome coronario agudo con elevación del segmento ST (SCACEST) y diferentes grados de severidad clínica, presentan coronarias angiográficamente normales. Su presentación ha sido sistematizada en distintas formas que hoy se conocen como infartos de miocardio sin obstrucción de arterias coronarias (MINOCA). Presentamos un MINOCA que señala el inicio de la modificación del fenotipo de una Miocardiopatía Hipertrófica (MCH) no expresada hasta entonces.
CASO CLÍNICO
Paciente mujer de 67 a. Factores de Riesgo Cardiovascular (FRCV): Dislipemia (DLP), Dibetes Mellitus tipo 2 (DM-2). Hipotiroidismo. Medicación: Adiro, Metformina, Eutirox.
Consulta en 2010 por historia de presíncopes. La exploración fue anodina desde el punto de vista cardio vascular (CV). Electrocardiograma (ECG) normal (figura 1) Test basculante negativo. Holter normal. Ergometría negativa clínica y electrocardiográficamente. ECO cardiograma (ECOCG): VI tamaño normal (Diámetros diastólico y sistólico 40/23). FEVI Normal ( 79%). Ligeramente hipertrófico Septo interventricular (SIV) y pared posterior (PP)10 mm. Aurícula izquierda 30 mm. Aorta (Ao) ascedente 30mm. Patrón de llenado VI fisiológico para su edad. Válvula mitral (VM) con Insuficiciencia mitral I/IV ligera. Insuficiencia tricúspide ligera. Pequeño derrame pericárdico sin colapso de cavidades dchas.

El 12-04-2016 acude a urgencias por molestias retroesternales sin reacción vegetativa, irradiadas a espalda, de 3 h de evolución, tras esfuerzo sostenido. Caída al suelo sin pérdida de conciencia. Exp.Fca: TA 125/65. FC 104 lpm. Consciente y orientada x 3. Bien perfundida. Eupneica en reposo. Auscultación cardiaca: tonos rítmicos. Soplo diastólico IV/IV en foco mitral irradiado a todos los focos (sic). AP sin alteraciones significativas. Abdomen sin alteraciones. EE sin edemas, con pulsos distales presententes. Killip I.
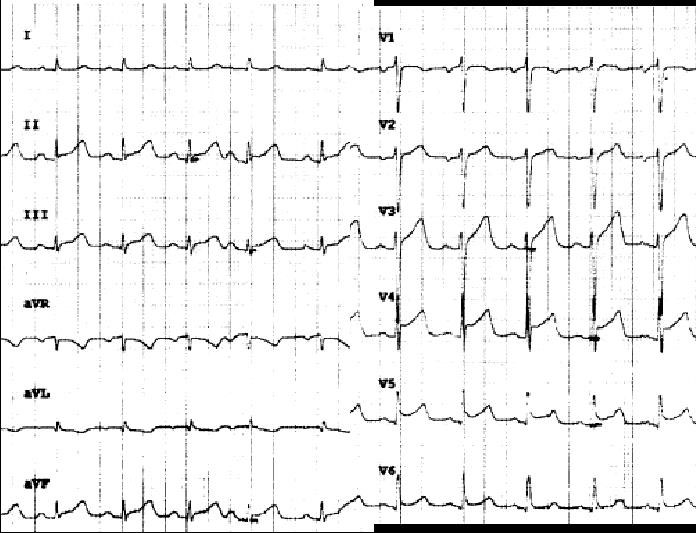
ECG: En ritmo sinusal a 103 x’. Elevación del ST de 1 mm en II,III, aVF, T negativa en aVL. Elevación del ST > 2 mm en V3 a V6.(Figura 2).
Analítica: Tn I inicial 4.87 (0 – 0,04 ng/mL)
Se diagnostica de SCACEST y se realiza fibrinolisis endovenosa (ev) sin incidencias. Recibió tratamiento con nitroglicerina (NTG) sublingual (sl), O2. ácido acetil salicílico (AAS) + clopidogrel. Ingreso en UCI.
Coronariografía (14-04-2016) arterias coronarias sin lesiones angiográficas significativas (coronarias angiográficamente normales).
Se etiqueta de posible vasospasmo y se asocian al tratamiento antagonistas del calcio. Permanece asintomática y estable hemodinámicamente, estando al alta la Tp en descenso. CK normal. ECG a 75 lpm, evoluciona a T negativas en cara inferior y V3 a V6 (Figura 3).

ECOCG (15-04-2016): Hipertrofia ventricular izquierda (HVI) simétrica moderada (SIV 13-4 mm), (PP 12 mm). Fracción de Eyección (FE) global normal (0,75). Sin hipokinesia o akinesia (HK – AK ) regional. LLenado VI anomalía de la relajación (E/A 50/80 cm/s. TDE 125 ms). Pericardio derrame circunferencial ligero (maximo 9 mm, posterior) con ligero colapso de aurícula derecha. Conclusión: HVI. Disfunción diastólica adecuada para la edad. Derrame pericárdico ligero sin compromiso hemodinámico. Esclerosis valvular.
RMN cardiaca: Derrame pericárdico y captación lineal leve pericárdica (signos inflamatorios- pericarditis). No alteraciones ni captaciones patológicas en miocardio. Leve hipertrofia miocárdica ante septal (máx 15 mm a nivel septal), sin alteración del tracto de salida VI.
Diagnóstico al alta: SCACEST. Coronarias angiográficamente normales. Posible vasospasmo. Derrame pericárdico ligero.
Evolución electrocardiográfica: En los días siguientes se produjo la normalización del ST, en las derivaciones donde estuvo elevado, y elevación del ST-T en aVR (Figura 4). La onda T se hizo negativa y simétrica en las derivaciones donde se elevó el ST inicialmente. En Enero de 2019, las ondas T se han hecho más negativas y profundas, en cara septo lateral, inferior y en DI (Figura 5).
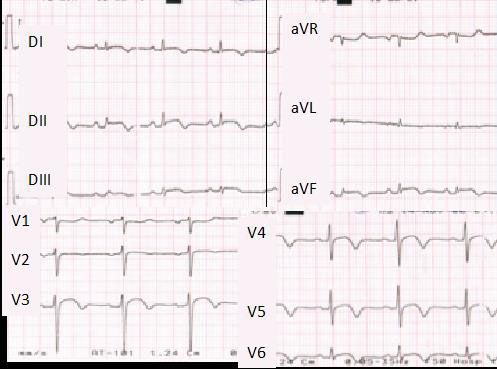
RS a 75 lpm. PR 0,16”. QRS 0,08”. AQRS +60º. Elevación del segmento ST de 1 mm en II,III, aVF, V3 a V6. T negativa en DI, DII, aVF, V3 a V6. En aVR presenta repolarización con T positiva.
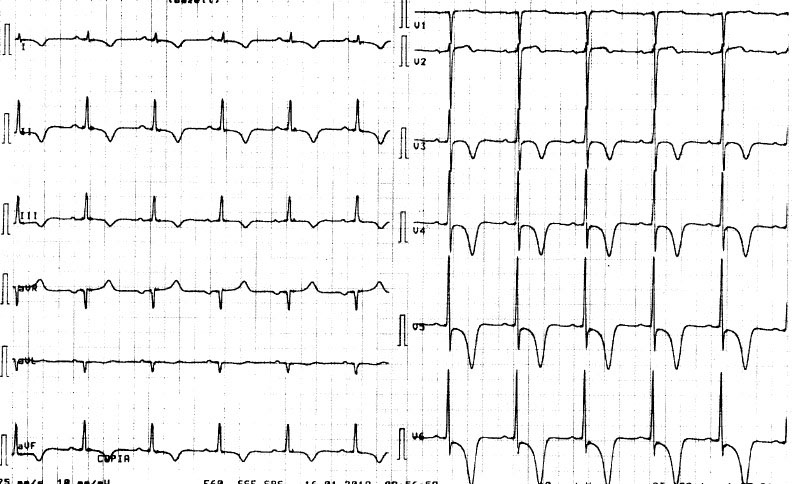
Se realiza un estudio de perfusión miocárdica con técnica de SPECT Tetra Fluor MIBI-Tc99m. La captación es normal y homogénea en todos los segmentos miocárdicos en esfuerzo y similar, sin cambios, en reposo.
Evolución ECOCG (22 Feb 19): VI de tamaño, forma y función normal (VTD 69 ml, VTS 34 ml,, FEVI 60%). Septo sigmoideo con grosor en cuerpo medio de 12 mm., 28 a nivel de septo interauricular. Patrón de flujos intracardiacos normales. Sin datos de obstrucción dinámica. Válvulas AV y sigmoideas normales. Cavidades auriculares normales. Derrame pericárdico circunferencial ligero. Hipertrofia significativa de miocardio septal y apical con criterios de MCH apical.
En resumen, se trata de una paciente de 67 años que en 2016 es diagnosticada de SCACEST que evoluciona más tarde con isquemia crónica persistente y elevación del ST en aVR. En 2019 se etiqueta de MCH apical.
DISCUSIÓN
El presente caso tiene una forma de presentación singular. En primer lugar como hemos comentado en la introducción, a su ingreso cumple los criterios para ser etiquetado de SCACEST o Infarto de Miocardio con Elevación del segmento ST (IMCEST). Cumple los criterios clínicos, por las características del dolor, electrocardiográficos, por la elevación del segmento ST, bioquímicos por la elevación de los niveles de TP y a nivel coronariográfico se produce la primera variación notable. La arterias coronarias angiográficamente no tienen lesiones significativas, podemos considerarlas normales. Sin embargo en el presente caso había algunos criterios que podían hacer sospechar la existencia de una coronariopatía severa, como la elevación del segmento ST que se produjo en dos territorios ECG independientes, la cara inferior y la cara antero lateral y también en la evolución posterior, la elevación del segmento ST en la derivación intracavitaria aVR, que suele ser un signo de isquemia severa.
Síndrome Coronario Agudo
La presencia de un dolor anginoso prolongado en reposo con reacción vegetativa es el síntoma clínico más evidente de sospecha de un infarto. Obliga de forma inmediata a realizar un ECG en el que pueden aparecer cambios en el segmento ST, que permiten la sospecha diagnóstica antes de que aparezcan modificaciones significativas en los biomarcadores, que pueden demorarse hasta 6 horas desde la aparición del dolor.
Desde hace cerca de 40 años conocemos que con solo los cambios en el segmento ST se puede sospechar el tipo de alteración coronaria responsable del Infarto. Así el infarto transmural sabemos que habitualmente se produce por una oclusión trombótica completa de la arteria epicárdica responsable y que se acompaña de elevación de más de 1 mm del segmento ST en el territorio ECG responsable, al menos en dos derivaciones consecutivas (1). Normalmente tras la rotura de una placa arteriosclerosa se produce la activación plaquetaria y la acción de la trombina, que estimula la transformación del fibrinógeno en redes de fibrina, responsables del atrapamiento de elementos formes sanguíneos que dan lugar al trombo oclusivo estable, o trombo rojo responsable del IAM transmural (2) y a la posibilidad del tratamiento fibrinolítico en las primeras horas que lise el trombo de fibrina y repermeabilice la luz arterial (3).
El infarto no Q, subendocárdico o no transmural, es causado principalmente por lesiones suboclusivas de arterias coronarias epicárdicas y el ECG se acompaña de ondas T isquémicas o descensos de al menos 1 mm del segmento ST al menos en dos derivaciones consecutivas (4). Normalmente, aunque no siempre, está causado por enfermedad coronaria arteriosclerótica, y se asocia a un mayor riesgo de evolucionar a un infarto de miocardio y muerte de origen CV. A menudo se produce por la erosión de una placa aterosclerótica que da inicio a una cascada de procesos patológicos, donde la adhesión y agregación plaquetaria, que forman un trombo suboclusivo blanco (exclusivamente plaquetario), son los procesos más importantes y responsables a la postre de la reducción del flujo sanguíneo coronario. Tras monitorizar el ECG del paciente, se le debe estabilizar con antiagregantes plaquetarios, betabloqueantes y nitratos. Por último hay pacientes que presentan SCA inclasificable, en los que el ECG es no interpretable por bloqueo completo de rama izquierda (BRI). Tras la estabilización, la prioridad más urgente de la evaluación temprana es identificar pacientes con mayor riesgo de desarrollar un IMEST que deberían ser tratados con reperfusión inmediata y también para reconocer otras causas potencialmente catastróficas compatibles con los síntomas del paciente, como la disección aórtica o el tromboembolismo pulmonar (TEP) (5).
Estos tipos de alteraciones en los primeros momentos del cuadro clínico es lo que ha hecho cambiar la nomenclatura, y hablar de SCA en vez de IAM, que puede cursar con Elevación del Segmento ST (SCACEST) o sin elevación del segmento ST (SCASEST). En esta segunda opción podría tratarse también sólo de dolor con cambio agudo ECG (T isquémica) sin elevación de marcadores bioquímicos, lo que se etiqueta como Angina Inestable (AI).
Ante un SCACEST el primer médico que atiende al paciente tiene que decidir la estrategia que conduce a una revascularización más rápida y más segura (6). En primer lugar administrará nitroglicerina (NTG) sublingual, si con ello desaparecen los síntomas y se corrige el desnivel del segmento ST, puede considerarse que el mecanismo del SCA ha sido un espasmo de arteria coronaria epicárdica, y no es necesario realizar ningún otro tipo de maniobra revascularizadora de forma inmediata. Si se alivia el dolor y permanece la elevación del segmento ST deberá decidir si debe realizar o no una fibrinolisis endovenosa (FBL), dependiendo del tiempo que pueda tardarse en llegar a realizar una revascularización por Intervencionismo Coronario Percutáneo (ICP) (7). En términos generales, si se ha hecho el diagnóstico en menos de un cuarto de hora desde que comenzó el dolor, si se va a tardar más de 2 horas en poder realizar el ICP deberá realizar tratamiento fibrinolítico, tanto si el diagnóstico se ha hecho extra como intrahospitalario. Pero si se va a tardar menos de las dos horas en realizar el ICP se irá a realizar este procedimiento y no la FBL. Si el paciente está en el centro hospitalario y puede tardar menos de una hora desde que comenzó el dolor en realizarse el ICP, entonces la estrategia más razonable es esperar al mismo, sin realizar el tratamiento FBL. Normalmente las estrategias en todos los sistemas sanitarios que se han organizado para ser más eficientes en esta patología, tratan de obviar el paso por hospitales que no tengan Unidad de Hemodinámica y por los Servicios de Urgencias en los hospitales con esta Unidad. Las unidades medicalizadas extrahospitalarias que diagnostican el SCACEST se coordinan y dirigen directamente el paciente a la Unidad de Hemodinámica, lo que reduce cerca de media hora la demora en abrir la arteria ocluida.(8). Actualmente el 80% de los pacientes con SCACEST son reperfundidos, siendo el método de elección el ICP, que se realiza el doble de veces que la FBL. En el 85% de los casos se reperfunde en menos de 12 horas y como es de esperar, la mortalidad en los pacientes no reperfundidos es mayor que entre los reperfundidos (9). En los pacientes en los que se realiza la revascularización por tratamiento fibrinolítico, se postpone el cateterismo a un segundo tiempo cuando se realizará el ICP de rescate si es necesario.
Tras las características anatomoclínicas, ECG y enzimáticas, en todos los casos se deben establecer las características funcionales por las pruebas de imagen. La ecocardiografía permite obtener el parámetro de función ventricular más determinante del pronóstico de la enfermedad, la FEVI y las posibles zonas de hipokinesia o akinesia que acompañan a la isquemia y necrosis miocárdica. La CNG en el SCA se realiza con dos finalidades, primero diagnóstica, de las posibles lesiones estenóticas, oclusivas o posibles espasmos coronarios, y en segundo lugar el ICP que permite realizar las angioplastias que libere las oclusiones responsables del IMCEST (Figura 6).

Nueva clasificación de los infartos
Actualmente se ha realizado una nueva clasificación de los infartos (10), que se ordenan en cuatro grados:
1.- Infarto Miocardio espontáneo, (IM tipo 1), por rotura, ulceración, fisura, erosión o disección de placa.
2.- Infarto de Miocardio tipo 2 (IM tipo 2), Infarto secundario a un desequilibrio isquémico entre oferta y demanda. Ocurre en pacientes críticos, tras cirugías no coronarias, en situaciones de elevación de catecolaminas, y casos de disfunción endotelial que inducen vasospasmo de arterias epicárdicas.
3.- Infarto de Miocardio tipo 3, (IM tipo 3), ocurre en casos de muerte de causa cardiaca, sin elevación de biomarcadores, enzimas cardiacos, pero con cambios ECG de infarto o nuevo BCRI.
4.- Infarto de Miocardio tipos 4 y 5, ( IM tipos 4 y 5) son IM asociados a procedimientos terapéuticos de revascularización coronaria, bien ICP o pontajes aorto coronarios (Obligaría a realizar determinaciones enzimáticas a todos los pacientes a los que se les practica cualquiera de estos tratamientos).
MINOCA
En el caso que presentamos la CNG no mostró ninguna de las alteraciones que hemos comentado que normalmente ocurren en un SCA, por lo que todos los supuestos de su manejo terapéutico que hemos comentado hasta aquí, no son aplicables. La CNG no mostró lesiones angiográficas significativas, lo que se considera coronarias normales.
Ante este diagnóstico se aceptó por los médicos que el mecanismo que explicaba el cuadro clínico era un espasmo y por eso añadieron una vasodilatador potente, un bloqueante de los canales del calcio. Sin embargo el diagnóstico de Infarto de Miocardio con arterias coronarias normales, es un diagnóstico de sistematización relativamente frecuente. Antes de que se realizaran estudios coronariográfícos se describieron casos de necropsias de infartos de miocardio con coronarias normales, sin lesiones obstructivas, sin que se tuviera una certeza de los mecanismos que los pudieron producir (11) pero con la realización de CNG como parte del diagnóstico del IM se estima que hay entre un 1% y un 14%, con una prevalencia media del 6%, de pacientes que presentan Infarto de Miocardio Sin lesiones Obstructivas Coronarias, que se ha impuesto con sus siglas inglesas de, MINOCA ( Myocardial infarction and Nonobstructive Coronary Arteries) (12), con una mediana de edad de 55 años y solo el 40% mujeres. Sin una causa aparente subyacente como ocurre en nuestro caso, debajo de este diagnóstico sindrómico se encuentran diversas entidades con manifestaciones clínicas, evolutivas, y mecanismos fisiopatológicos diversos, pero que permiten clasificar sistematizadamente las causas y con ello realizar el ejercicio diagnóstico de cual puede ser la entidad que se ajusta a nuestro paciente (13).
Nuestro caso debe ser etiquetado como MINOCA porque cumple las características clínicas, ECG, enzimáticas, ecocardiográficas y coronariografía y ventriculografía izquierda de SCACEST y las arterias coronarias angiográficamente son normales. Además se trataba de una mujer (entre los casos que presentan MINOCA el 43% son mujeres, mientras que en la serie general de IM las mujeres con enfermedad arterial coronaria solo llegan al 24% (14), la edad de 67 años, está ligeramente por encima de la que se describe de media (58,8 a) y presenta dos de los FRCV, diabetes y dislipemia, más frecuente en MINOCA y también en los que tienen lesiones de arterias coronarias (LAC). Respecto al pronóstico, la mortalidad hospitalaria o a los 12 meses es siempre inferior en los pacientes con MINOCA frente a los que tienen IM-LAC (infarto de miocardio con lesiones arteriales coronarias) .
Tanto la ventriculografía, como la contractilidad estudiada con el ECOCG, pueden mostrar anomalías regionales parietales del VI limitado a un territorio unicamente de una arteria coronaria epicárdica lo que identifica un “patrón epicárdico”, mientras que las alteraciones en la motilidad regional, más allá de un solo territorio, identifican un “patrón microvascular”.
Causas epicárdicas de MINOCA
Tres son las causas de patrón epicárdico más comunes de MINOCA la rotura o erosión de una placa placa arteriosclerosa, la disección coronaria, o un espasmo de arteria coronaria epicárdica.
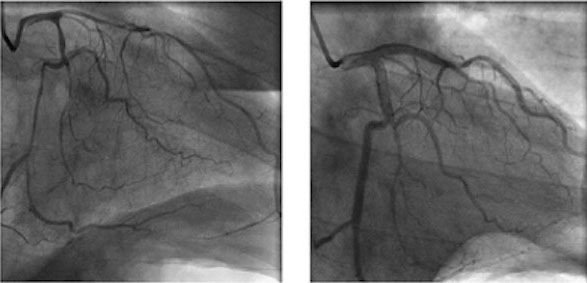
1. Rotura o erosión de Placa se encuentra un pequeño porcentaje de pacientes en los que la CNG muestra la arteria repermeabilizada, y abierta, lo que aparenta una coronaria normal. Pueden suponer el 5 al 20% de todos los casos de IM tipo I (15). En estos casos etiquetados de MINOCA el empleo de ultrasonidos intravasculares (IVUS) o Tomografía de Coherencia Óptica (OCT) permite identificar hasta un 40% de casos de MINOCA en los que existía una rotura, erosión o disección sobre la placa arteriosclerosa (16), en los que tras la formación del trombo responsable de la oclusión coronaria y el IM CEST, los fenómenos de trombolisis espontánea pueden haber lisado el trombo que produjo la complicación isquémica aguda (17) (Figura 7).
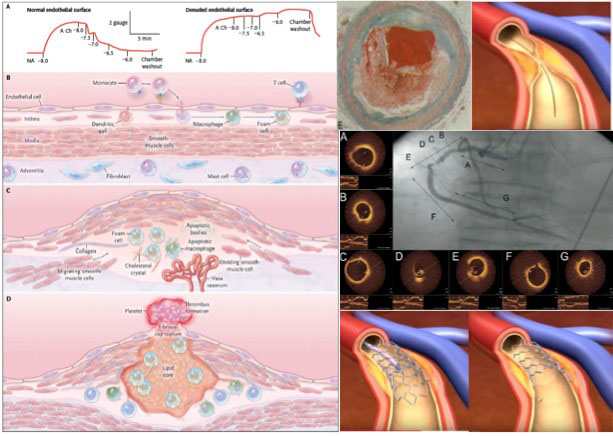
2. Disección Coronaria: Causada por un pequeño desgarro de la íntima arterial, que favorece el despegamiento de esta capa de la muscular. Se acaba formando un hematoma entre la íntima y la muscular, que progresa, protruye y ocluye la luz de la coronaria. La rapidez de la instauración es capaz de producir un IM-CEST y Muerte Súbita por obstrucción de la luz arterial. No siempre se puede reconocer en la CNG, por lo que se etiqueta de MINOCA (Figura 8). Puede producirse de forma espontánea y no siempre se reconoce el punto de desagarro. En ocasiones solo las imágenes intracoronarias permiten el diagnóstico de la disección arterial (18). Como el resto de patologías MINOCA es más frecuente entre mujeres, un 80% de los casos ocurren en mujeres y se estima que del 10 al 40 % de todos los casos de SCA en mujeres menores de 50 años pueden ser disecciones coronarias (19) y pueden ser secundarias a displasia fibromuscular, a alteraciones hormonales que modifican la estructura de los vasos, y también están en relación con embarazos recurrentes o múltiple y con el parto (20). Se asocia también a enfermedades sistémicas como la displasia fibromuscular. Conectivopatías: como el Marfan, síndrome de Loeys-Dietz y el Ehler-Danlos, necrosis quística de la media, déficit de alfa-1 antitripsina, riñón poliquístico. Enfermedades inflamatorias, sistémicas como lupus, Crohn, colitis ulcerosa, poliarteritis nudosa, sarcoidosis, Churg-Strauss, granulomatosis de Wegener, artritis reumatoide, enfermedad de Kawasaki, arteritis de células gigantes, enfermedad celiaca y el hipotiroidismo. (21, 22). Tienen un buen pronóstico, con excelente supervivencia, con una tasa de recurrencia bastante elevada ( 27% a los 5 años) (23). Su manejo es complicado porque el tratamiento con ACTP y Stent muchas veces hace progresar la disección, por lo que el tratamiento más establecido es a base de betabloqueantes y antiagregación plaquetaria.

3. El espasmo de arteria coronaria epicárdica es el tercer tipo de lesión capaz de producir un MINOCA con patrón epicárdico. Se trata de una contracción del músculo liso de una arteria coronaria, que produce estrechamiento de la luz arterial, con reducción del flujo coronario capaz de producir angina en reposo o incluso infarto, con cambios ECG: con elevación transitoria del ST – T, que se corrige con Nitroglicerina sl o ev (24) (Figura 9).
La forma más carácterística de Enfermedad por Espasmo Coronario es la ANGINA DE PRINZMETAL. Se caracteriza por un dolor anginoso tipico y severo, con elevación del semento ST transitorio, que ocurre casi siempre por la noche y a la misma hora que despierta al paciente. Puede ser muy prolongado y confundirse con una SCACEST, por lo que lo primero que se hace a estos pacientes, con SCACEST es administrarles una dosis de NTG sublingual. En pacientes con PRINZMETAL, la resolución del dolor y la normalización del ST suele ser muy rápida. Normalmente, el dolor ocurre siempre en reposo.
Se producen por liberación de sustancias constrictoras endógenas, pero también por uso de sustancias ilícitas vasospásticas, como cocaína o anfetaminas (25). Hasta un 46% de los pacientes con MINOCA responden a test de provocación de espasmo con ergonovina y acetilcolina (Ach). Estos pacientes tienen peor evolución que los no respondedores a estos test vasoactivos. La ergonovina produce una constricción alfa estimulante en los pacientes sensibles a la misma, y se acepta que aquellos que han tenido un angina o un IM CEST y no tienen lesiones angiográficas coronarias, son tributarios de un test de provocación y si la respuesta es positiva, si se reproduce o mejor, si se produce un espasmo este mecanismo es el responsable del caso MINOCA. Hoy en día sin embargo este diagnóstico queda aceptado cuando en presencia de MINOCA no se encuentra ninguna otra causa que explique el cuadro que el vasospasmo, y como en nuestro caso no se realiza el test, que no es completamente inocuo, pues se pueden producir trastornos del ritmo ventriculares. El test con ACh estimula la liberación de Óxido Nítrico (NO) por el endotelio vascular produciendo una respuesta vasodilatadora que denominamos endotelio dependiente. Existe disfunción endotelial si la respuesta vasodilatadora endotelio dependiente es inferior a la que es capaz de producir la administración de NTG sublingual (que se transforma enzimáticamente en NO, por tanto actúa como un donador exógeno de NO, independiente del que produce el endotelio vascular). La Disfunción Endotelial, puede ser el sustrato de muchos de los espasmos coronarios y de otros territorios vasculares, que se producen en la clínica. Los pacientes con espasmos coronarios de repetición y riesgo elevado de producción de arritmias ventriculares, a pesar de la apariencia de normalidad angiográfica de sus arterias coronarias, pueden requerir tratamientos no solo farmacológicos con nitrovasodilatadores de acción prolongada o antagonistas del calcio tipo diltiazen o dihidropiridinas, sino también la implantación de desfibriladores (26). Las causas de la disfunción endotelial, son los mismos factores de riesgo cardiovascular que en las demás formas de arteriosclerosis, por tanto, entre los factores modificables están el tabaco, las drogas ilegales, hipertensión, la dislipemia, diabetes, obesidad, la dieta, el sedentarismo, el estrés – depresión.
Causas de MINOCA Microvascular
Las principales causas de MINOCA con patrón microvascular son estas cuatro patologías: Los espasmos microvasculares coronarios (SMC), la miocarditis, Los embolismos coronarios y el Síndrome de Takotsubo (27).
1. MINOCA microvascular asociado a Espasmo coronario:
Al igual que el espasmo coronario epicárdico, el espasmo coronario microvascular es una situación de isquemia miocárdica transitoria, capaz de producir un infarto de miocardio, con dolor torácico, cambio ECG con elevación del segmento ST y elevación enzimática, todo ello en presencia de una arteria epicárdica de calibre normal. Se puede considerar una situación aguda inestable de una alteración crónica microvascular. El mecanismo subyacente más importante es la disfunción endotelial que ya hemos comentado, es producida por déficit de síntesis de sustancias dilatadoras como el Óxido Nítrico y Prostaciclina y predominio de las constrictoras con la Endotelina. El diagnóstico se realiza con el test de ergonovina, ACh y NTG, como describimos en el apartado anterior del espasmo epicárdico. La administración de la ergonovina reproduce los síntomas y la elevación del ST, pero no produce contracción de la arteria epicárdica, pero si reducción de flujo coronario, debido a la disminución de calibre de los vasos intramiocárdicos, que también pueden compararse con la coronariografía pre y post test. El espasmo microvascular es significativamente más frecuente en mujeres que en hombres (28).
En esta categoría de MINOCA por espasmo de microvasculatura coronaria, podríamos encuadrar una serie de etiologías no contempladas claramente en la misma previamente, que tienen la misma base fisiopatológica, pero con una etiología bien caracterizada. Dos son al menos las entidades que pueden ser integradas. La primera el SCA con o sin EST que se asocia al consumo de cocaína. La segunda como el caso que discutimos, la MCH con afectación apical.
2. Minoca Microvascular asociada al Consumo de Cocaína: El empleo extendido de la cocaína ha hecho que se hayan banalizado sus complicaciones, entre otras las cardiovasculares. Actualmente se calcula que en la población española joven (18 a 35 años) el consumo de cocaína alcanza al 3 % de este segmento de edad. En los hospitales urbanos el 14 al 25% de los pacientes que acuden por dolor torácico a los servicios de Urgencia tienen rastros de metabolitos de cocaína en orina (29). El uso extendido entre los jóvenes hace que en caso de accidentes CV agudos en esta población, deba considerarse como potencial causa, el consumo de cocaína, desde los SCA con o sin EST, a las miocarditis o miocardiopatía dilatada y los trastornos del ritmo con taquicardia (TV), la fibrilación ventricular (FV) y la muerte súbita.
La cocaína tiene una acción similar a la metanfetamina, respecto al aumento de la frecuencia cardiaca y de la tensión arterial, secundarias a la estimulación simpaticomimética, como resultado de un bloqueo en la recaptación de norepinefrina (NE) (también de la serotonina y dopamina) en las terminaciones nerviosas adrenérgicas lo que produce un aumento de la NE en dichas terminaciones. La reserpina bloquea la transmisión de las catecolaminas en estas terminaciones nerviosas revirtiendo la acción simpaticomimética, reduciendo el inotropismo y cronotropismo de la anfetamina y cocaína. La cocaína como la metanfetamina produce vasoconstricción de los pequeños vasos y secundariamente la isquemia miocárdica junto con el aumento de demanda miocárdica de oxígeno, responsable tanto de los SCA como de las arritmias ventriculares malignas y en algún caso incluso la disección o rotura aórtica (30). El problema diagnóstico se presenta por la falta de especificidad del ECG en los consumidores de cocaína, en los que la coronariografía y estudios post morten en infartos en personas jóvenes consumidoras, las arterias coronarias aparecen angiográfica o anatómicamente normales. No así en pacientes de edad más avanzada con FRCV que pueden tener daño arterioscleroso coronario subyacente, que se ve agravado por el consumo de cocaína.
3. MINOCA microvascular asociado a embolismo coronario
Es una causa no aterosclerótica de infarto agudo de miocardio. Su prevalencia, características clínicas y pronóstico están poco caracterizados. Se estima que puede tener una prevalencia del 2.9% de los IM-CEST. La fibrilación auricular con una baja carga de factores de riesgo ateroscleróticos es la causa más frecuente de embolia coronaria. El daño isquémico puede ser más o menos generalizado, y la CNG muestras coronarias epicárdicas angiográficamente normales, y amputación de las ramas intramiocárdicas apareciendo como un árbol sin ramificaciones terciarias (31).
4. MINOCA microvascular asociado a Miocarditis aguda-pericarditis
La miocarditis aguda (MA) es la infiltración inflamatoria del miocardio con necrosis y degeneración de los cardiomiocitos causada generalmente por una respuesta inmune, la causa más común demostrada por biopsia ha sido de origen viral, bien por adenovirus, parvovirus B19, virus herpes simple 6 o coxsackie. Entre otras etiologías se encuentran medicamentos cardiotóxicos, toxinas, enfermedades autoinmunes, enfermedades infiltrativas y trastornos endocrinos. (32). Se presenta con un amplio espectro clínico, desde la disfunción miocárdica subclínica a la miocardiopatía dilatada con insuficiencia cardiaca congestiva severa. En ocasiones semeja un SCA que se presenta con coronarias sin lesiones obstructivas. (32) La MA es responsable del 3% al 12% de los casos de muerte súbita. (33)
El diagnóstico se basa en los trastornos de la contractilidad global y regional pormedio de la ventriculografía y la RMC, características que la diferencian de Takotsubo (27). La RMC tiene muy buen rendimiento diagnóstico con una sensibilidad hasta del 100 %, y una especificidad del 90 %. (34) El patrón de oro diagnóstico es la biopsia endomiocárdica, la cual solo se indica en pacientes con ICC de reciente diagnóstico y de causa inexplicada, compromiso hemodinámico, sospecha de autoinmunidad o enfermedades infiltrativas como sarcoidosis y miocarditis eosinofílica.
El tratamiento es el convencional de la ICC, con betabloqueantes, IECA, medidas de soporte ventricular si se necesitan y hasta trasplante cardiaco en casos seleccionados (35).
La pericarditis aguda, tanto si cursa con derrame pericárdico como en la pericarditis aguda viral o seca se manifiesta por la combinación de dolor torácico, elevación del segmento ST y trastornos del ritmo cardíaco (paroxístico o sostenido, supraventricular o ventricular) junto con elevación de marcador de daño miocárdico (troponina) es más sugestivo de miopericarditis o perimiocarditis, que ocurre en el 28% de los pacientes con sospecha de pericarditis, mientras que el roce y el derrame pericárdico aislados son más indicativos de pericarditis sin participación miocárdica (72%). La afectación mixta obliga a realizar un diagnóstico diferencial con los SCA, porque el cuadro de presentación clínico /ECG y marcadores, en el 75% de los casos de miopericarditis cursa con elevación del ST como en los SCA. (36). La prueba diagnóstica, como en nuestro caso, es la realización de una RNM que puede diferenciar una inflamación miopericárdica, de un SCA con arterias coronarias normales o MINOCA.
5. MINOCA microvascular asociado a Síndrome de TakoTsubo
Se presenta como un SCA con coronarias angiográficamente sin lesiones significativas. Se asocia con una disfunción miocárdica aguda de la parte apical del VI, en forma de una diskinesia (expansión en sístole) transitoria, que se corrige en unos días.
Se ha denominado de múltiples formas: Síndrome de takotsubo (STT), Síndrome de diskinesia apical transitoria, miocardiopatía por estrés con disfunción apical transitoria, apical ballooning, síndrome de corazón partido, etc. (Figura 10)
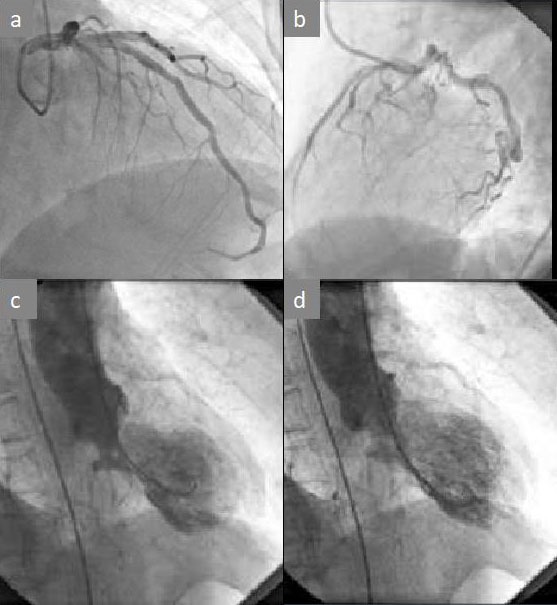
El estrés emocional o físico y diversas patologías presentes en el paciente previamente, se reconocen en la mayoría de los casos, pero no está aclarado por completo su base etiológica (37).
Los casos de STT, debutan como un SCACEST con ausencia de alteraciones anatómicas significativas en la CNG. Además de la elevación enzimática tiene la característica angiográfica singular de la diskinesia apical, con contractilidad normal de los segmentos basales, que aparece solo en los primeros días, desapariendo la diskinesia, prácticamente en todos los casos en una semana y normalizando la FEVI en todos los casos en 4 semanas (38). Esto hace que si no se realiza la prueba de imagen en los primeros días puede tratarse de un STT y no haberse diagnosticado. Por otra parte algunos casos de este síndrome se han acompañado de derrame pericárdico, incluso con compromiso hemodinámico severo. En nuestro caso, el SCACEST tipo MINOCA también presentó la complicación de un derrame pericárdico aunque no hubo compromiso hemodinámico, que ha sido también descrito como un hallazgo en casos de STT (39). Otra característica que puede ser estudiada tanto en el estudio hemodinámico y también por ECO Doppler es el comportamiento hemodinámico a nivel intraventricular con un gradiente significativo a nivel meso ventricular, que indica la severidad de la obstrucción del tracto de salida del VI que desaparece en la fase subaguda, y explica el mecanismo básico del trastorno contráctil del STT.
La evolución del segmento ST es como en todos los SCACEST hacia una normalización del mismo, con ST isoeléctrico y negativización de la onda T, pero en algunos casos se produce la positivización de la onda T e incluso la elevación del ST en la derivación aVR, que se suele asociar a severidad clínica y angiográfica (40).
Uno de los determinantes de la evolución de los takotsubos es la forma de estrés desencadenante que hayan sufrido, dividiendo el tipo de estrés en dos formas: Estrés emocional o estrés físico. El primero se define por la detección de estrés secundario a dolor / pérdida, ansiedad, problemas financieros, diagnóstico médico catastrófico, etc, excluyendo cualquier forma de enfermedad aguda. Estrés físico definido como la presencia de una enfermedad médica aguda. Los pacientes pueden sufrir complicaciones tromboembólicas y otras situaciones que ponen en riesgo su vida por ECV, como arritmias e Infarto de miocardio, pero pueden aumentar la mortalidad por cualquier causa y los reingresos hospitalarios por insuficiencia cardíaca, ACVA y recurrencia de TakoTsubo. La mejor evolución de los STT tanto a corto como a largo plazo, se da en los pacientes que sufren estrés emocional frente al estrés físico (49).
ST – T negativas en cara antero lateral, lateral alta e inferior con elevación de ST-T en aVR.
Otro de los aspectos a discutir en este caso clínico es la presencia de un ECG evolutivo del SCACEST en el que a la vez que se negativizan las ondas T en las derivaciones epicárdicas de la cara antero lateral, lateral alta e inferior, se produce elevación del segmento ST y positivización de la onda T en aVR, patrón ECG que se asocia cuando aparece en fase aguda a alto riesgo. Normalmente estos cambios hacen sospechar un compromiso severo de arterias coronarias con extensos territorios en riesgo que pueden desencadenar infartos extensos, o el fallecimiento del paciente. De ahí su importancia y la necesidad de un urgente diagnóstico angiográfico. Se han descrito distintos patrones asociados a la elevación del ST T en aVR en los SCA (42), pero el que ha tenido mayor atención ha sido la presencia de ondas T invertidas y profundas en derivaciones precordiales de varios territorios y elevación en aVR y también en V1, que hoy conocemos como Síndrome de Wellens ( 43) y que normalmente se asocia a oclusiones totales o subtotales de Arteria Descendente Anterior proximal (DAP) antes del nacimiento de la primera septal, del Tronco Común Izquierdo (TCI) o lesión de tres vasos principales equivalente de TCI, con el riesgo de evolucionar a SCACEST grave (44).
Sin embargo en algunas ocasiones la CNG se presenta con arterias coronarias normales, un MINOCA como el caso que presentamos, en el que se ha podido producir una revascularización (45), aunque en la cronificación de este patrón no exista más que una isquemia epicárdica severa que produce la inversión de la repolarización en aVR como ocurre en nuestro caso .
La elevación del ST en aVR, puede tener otras formas de presentación y pronóstico no siempre tan graves como los casos de SCA por lesión de TCI, y acompañar a situaciones incluso crónicas como el caso que analizamos, entre ellas la Dextrocardia con situs inversus, la Pericarditis aguda y formas de miopericarditis, algunos casos de Tromboembolismo pulmonar agudo (TEP) masivo, La disección aórtica torácica tipo A de Stanford, la intoxicación por antidepresivos tricíclicos, la Miocardiopatía Hipertrófica (MCH) o el Bloqueo Completo de RAMA Izda o el hemibloqueo anterior de dicha rama, situaciones de diferente gravedad y pronóstico.
Miocardiopatía Hipertrófica (MCH)
La MCH en la mayor parte de los casos es una enfermedad genética con herencia autosómica dominante, originada por mutaciones en uno o varios genes sarcoméricos que codifican componentes del aparato contráctil del corazón con distinta penetrancia (46). Se han encontrado cerca de 2000 mutaciones en al menos 15 genes.
Fenotípicamente se caracteriza por un aumento de grosor de las paredes del VI, en ausencia de causas que alteren las condiciones de carga del mismo, tanto sistémicas (hipertensión arterial, deportistas) como cardiacas (estenosis aórtica) y produzcan una hipertrofia secundaria. Por tanto es una hipertrofia primaria. Cursa sin dilatación del ventrículo, aunque tardíamente puede evolucionar a miocardiopatía dilatada (47).
La prevalencia puede estar entre el 2 y el 5 por mil de la población adulta y suele ser más frecuente en varones (48), aunque solo hay una pequeña parte diagnosticada. Las dos variantes fenotípicas más habituales son la presentación juvenil o la del adulto, y con 5 formas anatomoclínicas: La MCH septal asimétrica sin obstrucción a la salida del VI. MCH septal con obstrucción a la salida del VI, MCH obstructiva mesoventricular, MCH concéntrica difusa generalizada, y la MCH apical. El diagnóstico se basa en los criterios ecocardiográficos y por RMN (Figura 11)
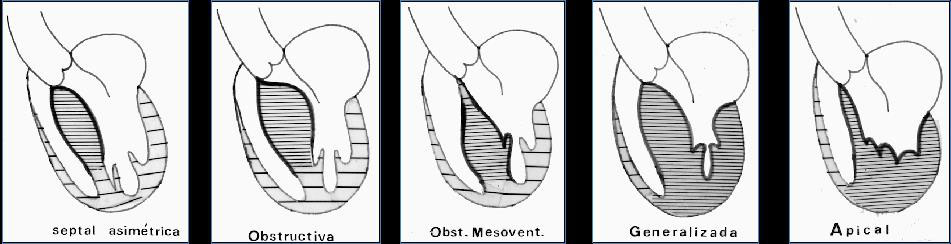
Los principales trastornos fisiopatológicos que caracterizan a las MCH, son la disfunción diastólica con aumento de las presiones de llenado que explica la clínica de disnea y bajo gasto que presentan los pacientes con cualquier tipo de MCH. Clínicamente se puede reconocer por la auscultación de un cuarto ruido. La segunda característica es la obstrucción al tracto de salida del VI en las formas obstructivas, que la presentan el 70% de los pacientes, y es responsable principalmente de la clínica de hipotensión y bajo gasto sobre todo de esfuerzo que presentan estos pacientes. La insuficiencia mitral es un componente de la mayoría de las MCH obstructivas en las que el velo anterior de la mitral, se desplaza en sístole hacia el septo IV, siendo junto con la hipertrofia la causa dinámica de la obstrucción a la salida del VI y la justificación de la presencia de un soplo sistólico regurgitante en punta, aunque también presenta un soplo eyectivo subaórtico que se ausculta en borde esternal izquierdo. El tercer trastorno es la isquemia miocárdica, que está favorecida por la hipertrofia y el compromiso de vaso pequeño, que a su vez favorecen también la presencia de arritmias tanto supraventriculares, muy mal toleradas hemodinámicamente, como las ventriculares que pueden anteceder y predecir la muerte súbita (MS), la complicación más temida de estos pacientes. (48).
Todas las variantes fenotípicas anatómicas y clínicas, incluida el riesgo de MS, están condicionadas por la expresión genética (46), que además condicionan el resto de características de la MCH, como la desorganización de la arquitectura de las fibras musculares, la enfermedad de pequeño vaso que condiciona la isquemia silente y la fibrosis que es el sustrato de la inestabilidad eléctrica que presentan los pacientes, con arritmias ventriculares y MS.
El diagnóstico se basa en el estudio ecocardiográfico en el que tras la sospecha clínica, se puede encontrar un espesor de la pared de 15 mm o superior, pero se han descrito casos con grosores masivos (de 30 a 50 mm). Para confirmar la sospecha de MCH clínica se deben descartar la presencia de HTA, estenosis Aórtica, o el corazón del atleta.
La prevención de la MS se realiza con la implantación preventiva, primaria, de un Desfibrilador automático Implantable (DAI), en base a la existencia de una serie de marcadores de riesgo mayores, clínicos, hemodinámicos y de imagen, como son una historia familiar de muerte súbita relacionada con MCH, antecedentes de síncope de causa desconocida, existencia de TV no sostenidas múltiples y repetitivas, una hipertrofia masiva del VI, con grosor parietal superior a 30 mm, existencia de aneurisma apical, o la presencia de refuerzo con gadolinio en una zona extensa del VI. También estar en estadios finales con FEVI inferiores al 30% y otros criterios potenciales de riesgo como la respuesta hipotensora al ejercicio, la presencia de una obstrucción importante a la salida del VI en reposo, el haberla reducido con una ablación septal química. A los pacientes que tienen alguno de estos factores de riesgo y se les implanta un DAI reducen la posibilidad de ICC o MS. Estos criteros hacen más vulnerables a la MS a los pacientes jóvenes que los adultos de más de 60 a. Mientras que para la evolución a la ICC el riesgo está en la magnitud del gradiente del tracto de salida del VI.
El Electrocardiograma en la MCH es un marcador precoz, sensible, pero poco específico de MCH. Menos del 10% de los pacientes tienen un ECG normal. No existe correlación entre el ECG y la magnitud de la hipertrofia. Lo más habitual es que presente una combinación de aumento de voltajes por HVI y alteraciones en el ST con inversión pronunciada de la onda T entre 10 y 24 mm. en derivaciones laterales de V2 a V6, hallazgo que se encuentra más frecuentemente en las MCH apicales y este cambio se correlaciona con mayor grado de HVI. Asociados a la HVI se encuentra también dilatación auricular, ondas Q prominentes inferolaterales que reflejan la despolarización septal y se interpretan como pseudoinfartos.
La presencia de las ondas T negativas se asocia por tanto a la mayor hipertrofia, sobre todo apical, pero también a la isquemia miocárdica, favorecida por un mayor aumento de demanda metabólica determinada por la hipertrofia. Estoss paciente tienen una FEVI muy elevada facilitada porque presentan una postcarga muy reducida de acuerdo con la ley de Laplace (T=PXR/2h). La tensión que soporta la pared (T) determina la postcarga, que depende de la presión (P) intracavitaria y del radio (R) reducido de la misma e inversamente al aumentado grosor de la pared (h). Esto hace que la Tensión sea muy baja, que determina que la resistencia del miocardio a acortarse sea muy pequeña, lo que hace que la fracción de eyección sea muy elevada ( FE = DD-DS/ DD). Estos pacientes con T negativas profundas, tienen menor llenado diastólico sin obstrucción a la salida del VI, comparados con los que presentan T normales.
Sin embargo los pacientes con hipertrofia mesoventricular y función sistólica hiperdinámica presentan un gradiente importante con obstrucción mesoventricular que divide la cavidad ventricular en una zona de muy alta presión a nivel apical, que puede conducir a una mayor hipertrofia, pero a la vez pueden desarrollar una diskinesia o hipokinesia apical, apareciendo aneurismas apicales (Figura 12), y una zona de baja presión a la salida del VI. En la génesis de los aneurismas apicales está la necrosis que induce la isquemia subendocárdica crónica, que producen un adelgazamiento relativo de la pared y el aneurisma apical. Si no se produce el aneurisma, la hipertrofia apical ocluye por completo la luz ventricular de forma progresiva, tanto en sístole como en diástole.
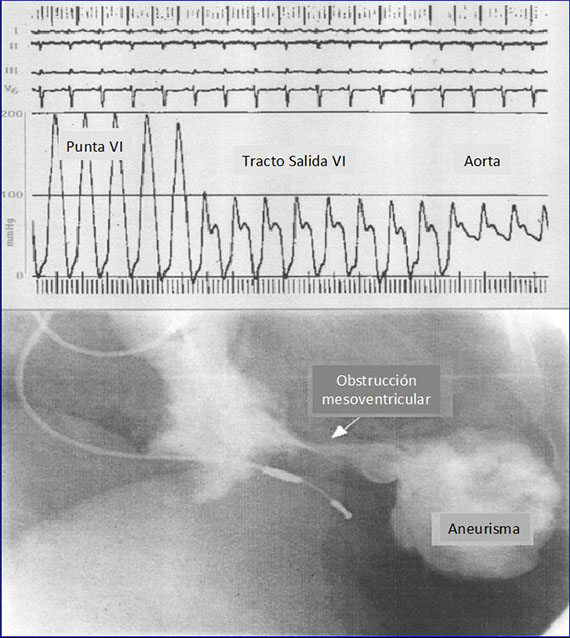
Los cambios electrocardiográficos recuerdan lo que hemos descrito en el STT, salvo que en este son transitorios, lo mismo que la diskinesia apical, mientras que en la MCH apical, una vez que aparecen se hacen permanentes. También como en el TakoTsubo y otros MINOCA, en los pacientes con MCH apical las arterias coronarias no presentan lesiones angiográficas, por lo que las onda Q que aparecen se etiquetan como pseudoinfartos. Como en los MINOCA microvasculares se han descrito diversos mecanismos sobre el comportamiento de las coronarias intramiocárdicas que explican los cambios ECG, como son la propia hipertrofia muscular, la rarefación capilar, la fibrosis perivascular, el posible espasmo coronario microvascular en el episodio más agudo, la presencia de coronarias epicárdicas intramiocárdicas o puentes coronarios, el desequilibrio aporte/ demanda miocárdico determinado por la hipertrofia, la reducción del tiempo de llenado, el aumento de la presión intramiocárdica e intracavitaria, o una posible enfermedad de pequeño vaso con disfunción endotelial y del músculo liso vascular. En algunos pacientes los cambios ECG son secundarios a la miectomía o miotomía previas (49).
Este patrón ECG con isquemia subepicárdica profunda en toda la cara antero lateral se acompaña también de elevación del ST-T en la derivación intracavitaria aVR, con la misma persistencia que el cambio epicárdico. Una vez que se ha producido por los cambios hemodinámicos que hemos señalado persistirán toda la vida del paciente. Por lo descrito podemos considerar, que el inicio de un SCA en una paciente como es el caso que presentamos no es más que un MINOCA que inicia la transformación de una MCH del adulto oculta fenotípicamente durante toda su vida, hasta que este episodio agudo inicia la transformación en una MCH apical. La hipertrofia junto con la hipercontractilidad, favorece la obstrucción mesoventricular, inicialmente con dilatación sistólica o diskinesia apical, pudiendo o no presentar, o demostrarse, dilatación aneurismática apical. Estos primeros cambios desencadenan la expresión genética de la hipertrofia acelerada, que modifica el fenotipo del paciente que favorece la progresión de la hipertrofia y la alteración de la circulación microvascular intramiocárdica, principalmente apical, siendo responsables en estos pacientes, de los cambios isquémicos permanentes y de la oclusión sistólica y diastólica secundarios a la hipertrofia en el ápex ventricular.
Todos estos cambios y los distintos mecanismos que pueden verse implicados en la explicación del SCACEST en los casos de MCH como el que presentamos, es lo que nos lleva a proponer la MCH como una forma distintiva de MINOCA.
Sin embargo, a pesar de todo lo comentado, los avances que se han producido en los últimos 20 años en el conocimiento y tratamiento de las MCH, han producido una mejoría en el pronóstico, con una mortalidad inferior a la mayoría de las enfermedades comunes e incluso inferior a la de la población general no seleccionada (50).
CONCLUSIÓN
Podemos concluir que nuestra paciente presentó un SCACEST tipo MINOCA. Podemos descartar que se tratara de un MINOCA epicárdico (no fue una rotura de placa que no existían en la CNG, ni tampoco una disección coronaria). Pudo presentar un espasmo coronario como mecanismo básico, capaz de producir el SCA, pero por definición del patrón epicárdico, no pudo ser este patrón porque afectaba a un área muy extensa, y en varios territorios ECG. Por tanto el patrón que presentaba de MINOCA era microvascular. Pudo haber tenido el espasmo de este tipo, pero no se realizaron pruebas farmacológicas para su comprobación y ya hemos comentado que no suelen realizarse de rutina en los laboratorios de hemodinámica. Se pueden descartar el embolismo coronario y la miocarditis como causa de este MINOCA, y queda por descartar el síndrome de TakoTsubo. Es difícil sostener que pudiera presentar este síndrome porque ni en la ventriculografía ni en el ECO que se realizan durante el ingreso se detecta la diskinesia apical, aunque ambas pruebas no se hicieron de forma inmediata, y hay una gran variabilidad en el tiempo en que desaparece este signo. Sin embargo la evolución ECG es similar a la que presentan algunos casos de Takotsubo, con negativización generalizada de las ondas T en cara antero lateral, y en nuestro caso también en cara lateral alta e inferior. Además presentó T positiva en aVR, que también se encuentra en algunos casos de Takotsubo. ECOcardiográficamente se constató un aumento progresivo del grosor de la pared ventricular izquierda y septo. Esto conduce al diagnóstico final de MCH apical. Para que esto haya ocurrido, como hemos discutido, ha tenido que expresarse el genotipo que ha cambiado un patrón de VI normal a un patrón de hipertrofia. Cuando se desarrolla la hipertrofia, se puede producir un aumento de la contractilidad con aumento de la FEVI, como tenía este caso. Esto puede conducir a una contracción meso ventricular capaz de generar un gradiente intraventricular que produce aumento de presión distal, frente a la reducción de la presión en la cámara de salida proximal. El aumento de la presión distal es un estímulo más para los cambios que se producen, mayor hipertrofia apical, que puede conducir a una oclusión completa de la cavidad VI (MCH apical) o una dilatación con aneurisma apical. Estos cambios, con aumento de la contracción meso ventricular y dilatación apical son también característicos del Takotusbo y en eso se parece a la MCH apical, solo que en esta los cambios serán permanentes y en el Takotsubo transitorios y no existirán criterios de MCH, aunque la hipertrofia puede favorecer la apareción del STT.
La hipertrofia favorece el aumento de la presión intramiocárdica y con ello la isquemia miocárdica, y ésta más algún otro factor desencadenante, como puede ser la disfunción endotelial y el espasmo microvascular, desencandenan el SCA que inicia el cuadro, por tanto coronariopatía sin patrón obstructivo. La hipertrofia progresiva y la isquemia miocárdica quedan reflejadas en el patrón ECG característico, con T negativas, isquémicas profundas, en prácticamente todas las derivaciones epicárdicas de forma crónica y permanente. Nuestro caso presentó derrame pericárdico en la fase aguda de la enfermedad y tanto el Takotsubo como la MCH apical pueden cursar con derrame pericárdico.
Aunque no se incluye dentro de las patologías o mecanismos en los que se ha descrito el patrón MINOCA, a la vista de lo que hemos discutido, el patrón agudo desencadenante de la MCH apical, como es el caso presentado, puede entenderse como un MINOCA microvascular y la isquemia crónica como INOCA (Ischemia with non obstructive coronary arteries).
BIBLIOGRAFÍA
- DeWood MA, Spores J, Notske R, et al. Prevalence of total coronary occlusion during the early hours of transmural myocardial infarction..N Engl J Med. 1980;303 :897-902 .
- Falk E, Shah PK, Fuster V. Coronary plaque disruption. Circulation. 1995;92:657–671.
- Rentrop KP, Blanke H, Karsch KR, et al. Acute myocardial infarction: intracoronary application of nitroglycerin and streptokinase. Clin Cardiol. 1979;2:354-363.
- DeWood MA, M.D., Stifter WF, Simpson CS, et al. Coronary arteriographic findings soon after non-Q-wave myocardial infarction. N Engl J Med 1986; 315:417-423 DOI: 10.1056/NEJM 198608143150703.
- Anderson JL, Adams CD, Antman EM, et al. ACC/AHA 2007 Guidelines for the Management of Patients With Unstable Angina/Non–ST-Elevation Myocardial Infarction. JACC JACC 2007; 50: :e1–157.
- Ferreira González I, Permanyer-Miralda G, Marrugat J, et al. en representación de los investigadores del Estudio MASCARA (Manejo del Síndrome Coronario Agudo. Registro Actualizado). Resultados globales. Rev Esp Cardiol. 2008;61:803-816.
- Gibbons RJ, Holmes DR, Reeder GS, Bailey KR, Hopfenspirger MR, Gersh, BJ. Immediate angioplasty compared with the administration of a thrombolytic agent followed by conservative treatment for myocardial infarction. The Mayo Coronary Care Unit and Catheterization Laboratory Groups. N Engl J Med. 1993;328:685-691
- Ibánez B, James S, Agewall S, Antunes MJ, et al. 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation: The task force for the management of acute myocardial infarction in patients presenting with ST-segment elevation of the European Society of Cardiology (ESC) Eur Heart Journal 2018; 39: 119–177
- Barrabés JA, Bardají A, Jiménez-Candil J, et al. En representación de los investigadores del estudio DIOCLES. Pronóstico y manejo del síndrome coronario agudo en España en 2012: estudio DIOCLES. Rev Esp Cardiol. 2015;68:98–106
- Thygesen K, Alpert JS, Jaffe AS, Simoons ML, Chaitman BR, White H et al. ESC Committee for Practice Guidelines (CPG). Third universal definition of myocardial infarction. Eur Heart J. 2012; 33:2551-2567. doi: 10.1093/eurheartj /ehs184.
- Tun A, Khan JA. Myocardial Infarction with Normal Coronary Arteries: The Pathologic and Clinical Perspectives. Angiology 2001; 52: 299-304.
- Beltrame JF. Assessing patients with myocardial infarction and nonobstructed coronary arteries (MINOCA). J Intern Med. 2013;273:182–185. doi: 10.1111/j.1365-2796.2012.02591.x.
- Scalone G, Niccoli G, Crea F. Editor’s Choice- Pathophysiology, diagnosis and management of MINOCA: an update. Eur Heart J: Acute Cardiovascular Care 2019; 8: 54–62. https://doi.org/10.1177/2048872618782414.
- Pasupathy S, Air T, Dreyer RP, Tavella R, Beltrame JF. Systematic review of patients presenting with suspected myocardial infarction and nonobstructive coronary arteries. Circulation 2015;131:861-870. DOI: 10.1161/ CIRCULATIONAHA. 114.011201.
- Agewall S, Beltrame JF, Reynolds HR, et al.; Working Group on Cardiovascular Pharmacotherapy. ESC working group position paper on myocardial infarction with non-obstructive coronary arteries. Eur Heart J 2017; 38: 143–153.
- Tanaka A, Imanishi T, Kitabata H, Kubo T, Takarada S, Kataiwa, H et al. Distribution and Frequency of Thin-Capped Fibroatheromas and Ruptured Plaques in the Entire Culprit Coronary Artery in Patients With Acute Coronary Syndrome as Determined by Optical Coherence Tomography. Am J Cardiol 2008;102:975–979.
- Scalone G, Niccoli G, Crea F. Editor’s Choice- Pathophysiology, diagnosis and management of MINOCA: an update. Eur Heart J: Acute Cardiovascular Care 2019; 8: 54–62. https://doi.org/10.1177/ 2048872618782414.
- Saw J, Mancini GB, Humphries K, et al. Angiographic appearance of spontaneous coronary artery dissection with intramural hematoma proven on intracoronary imaging. Catheter Cardiovasc Interv 2016; 87: E54–E61.
- Saw J, Aymong E, Mancini GB, et al. Nonatherosclerotic coronary artery disease in young women. Can J Cardiol 2014; 30: 814–819
- Di Valentino M, Pedrazzini G , Gallino A .Disección coronaria posparto. Rev Esp Cardiol. 2007;60:66.
- Romero-Rodríguez N, Fernández-Quero M a, Manuel Villa Gil-Ortega M et al. Disección coronaria espontánea y sus implicaciones pronósticas a largo plazo en una cohorte de 19 casos. Rev Esp Cardiol. 2010;63:1088-1091 .
- Sabaté M. Descifrando la fisiopatología de la disección coronaria espontánea. Rev Esp Cardiol. 2018 DOI:10.1016/j.recesp .2019.02.006.
- Tweet MS, Hayes SN, Pitta SR, et al. Clinical features, management, and prognosis of spontaneous coronary artery dissection. Circulation 2012; 126: 579–588.
- Molina-Povedano MA , Riera-Sagrera M, Ferreruela-Serlavós M, Fiol-Sala M . Paro cardíaco recurrente y vasoespasmo coronario. Med Intensiva. 2011;35 :583-587
- Kaski JC, Crea F, Meran D, et al. Local coronary supersensitivity to diverse vasoconstrictive stimuli in patients with variant angina. Circulation 1986; 74: 1255–1265.
- Bastante-Valiente T, González-Mansilla A, Parra-Fuertes JJ, Tascón-Pérez J. Espasmo coronario secuencial en angina variante de Prinzmetal con presentación sincopal. Rev Esp Cardiol. 2008;61:332-3.
- Scalone G, Niccoli G, Crea F. Editor’s Choice- Pathophysiology, diagnosis and management of MINOCA: an update. Eur Heart J: Acute Cardiovascular Care 2019; 8: 54–62.
- Ohba K, Sugiyama S, Sumida H et al. et al. Microvascular Coronary Artery Spasm Presents Distinctive Clinical Features With Endothelial Dysfunction as Nonobstructive Coronary Artery Disease. J Am Heart Assoc. 2012;1:e002485 doi: 10.1161/JAHA.112.002485.
- Lange RA, Hillis LD.. Cardiovascular complications of cocaine use. N Eng J Med 2001; 345: 351-358.
- Perron AD, Gibbs M. Thoracic aortic dissection secondary to crack cocaine ingestion. Am J Emerg Med 1997;15:507-509.
- Shibata T, Kawakami S, Noguchi T et al. Prevalence, Clinical Features, and Prognosis of Acute Myocardial Infarction Attributable to Coronary Artery Embolism. Circulation. 2015;132:241-250.
- Tornvall P, Gerbaud E, Behaghel A, Chopard R, Collste O, Laraudogoitia E, et al. Myocarditis or “true” infarction by cardiac magnetic resonance in patients with a clinical diagnosis of myocardial infarction without obstructive coronary disease: A meta-analysis of individual patient data. Atherosclerosis. 2015; 241:87-91. DOI 10.1016/j.atherosclerosis.2015.04.816.
- Corrado D, Basso C, Thiene G. Sudden cardiac death in young people with apparently normal heart. Cardiovasc Res. 2001;50:399–408.
- Stensaeth KH, Fossum E, Hoffmann P, et al. Clinical characteristics and role of early cardiac magnetic resonance imaging in patients with suspected ST-elevation myocardial infarction and normal coronary arteries. Int J Cardiovasc Imaging 2011;27:355–365.
- Pasupathy S, Tavella R, Beltrame JF. Myocardial Infarction With Nonobstructive Coronary Arteries (MINOCA). The Past, Present, and Future Management. Circulation. 2017;135:1490–1493. DOI: 10.1161/CIRCULATIONAHA.117.027666.
- Imazio M, Brucato A, Barbieri A, et al. Good Prognosis for Pericarditis With and Without Myocardial Involvement. Results From a Multicenter, Prospective Cohort Study. Circulation 2013; 128:42–49.
- Tsuchihashi K, Ueshima K, Uchida T et al. Transient Left Ventricular Apical Ballooning Without Coronary Artery Stenosis: A Novel Heart Syndrome Mimicking Acute Myocardial Infarction. J Am Coll Cardiol. 2001; 38: :11–18.
- Wittstein IS, Thiemann DR, Lima JAC, et al. Neurohumoral Features of Myocardial Stunning Due to Sudden Emotional Stress. N Engl J Med. 2005;352:539-548.
- Kang MG Kim K-H, Koh J-S, Jeong Y-H, Hwang J-Y,1 and Park JR Conventional coronary Angiography Induced Takotsubo Cardiomyopathy Complicated with Cardiac Tamponade. Case Rep Cardiol. 2017; 2017: 5631264.
- Virani SS, Nasser Khan A. Mendoza CE., Ferreira AC, Marchena E. Takotsubo Cardiomyopathy, or Broken Heart Syndrome. Tex Heart Inst J 2007;34:76-79.
- Giannakopoulos K , El-Battrawy I, Schramm K, et al. Comparison and Outcome Analysis of Patients with Takotsubo Cardiomyopathy Triggered by Emotional Stress or Physical Stress. Front. Psychol. 8:527. doi: 10.3389/fpsyg.2017.00527.
- Birnbaum I, Birnbaum Y. High-risk ECG patterns in ACS-Need for guideline revisión. J Electrocardiol. 2013;46:535-539
- de Zwaan C, Bar FW, Wellens HJ. Characteristic electrocardiographic pattern indicating a critical stenosis high in left anterior descending coronary artery in patients admitted because of impending myocardial infarction. Am Heart J. 1982;103:730-736.
- Yan AT, Yan RT, Kennelly BM, et al. . Relationship of ST elevation in lead aVR with angiographic findings and outcome in non-ST elevation acute coronary syndromes. Am Heart J 2007;154:71–78.
- Carvajal CA, Ardila DJ . Síndrome de Wellens: reconociendo el peligro. Rev Colomb Cardiol. 2015;22:244-248.
- García-Castro M, Coto E, Reguero JR, Berrazueta JR, V Álvarez V, Alonso B, Sainz R, Martín M, Morís C. Espectro mutacional de los genes sarcoméricos MYH7, MYBPC3, TNNT2, TNNI3 y TPM1 en pacientes con miocardiopatía hipertrófica. Rev Esp Cardiol. 2009;62:48-56.
- Fighali S, Krajcer Z, Edelman S, Leachman RD. Progression of Hypertrophic Cardiomyopathy Into a Hypokinetic Left Ventricle: Higher Incidence in Patients With Midventricular Obstruction. J Am Coll CardioI1987;9:288-294.
- Maron BJ, Ommen SR, Semsarian C,Spirito P, Olivotto I, Maron MS. Hypertrophic cardiomyopathy: present and future, with translation into contemporary cardiovascular medicine. J Am Coll Cardiol 2014; 64: 83-99.
- Alfonso F, Nihoyannopoulos P, Stewart J, Dickie S, Lemery R, McKenna WJ. Clinical significance of giant negative T waves in Hypertrophic Cardiomyopathy. J Am Coll Cardiol 1990; 14: 965-971.
- Maron BJ. Clinical Course and Mana.gement of Hypertrophic Cardiomyopathy. N Engl J Med 2018;379:655-668
DECLARACIÓN DE TRANSPARENCIA
El autor/a de este artículo declara no tener ningún tipo de conflicto de intereses respecto a lo expuesto en la presente revisión.
ranm tv
José Ramón de Berrazueta Fernández
Real Academia Nacional de Medicina de España
C/ Arrieta, 12 · 28013 Madrid
Tlf.: +34 91 159 47 34 | Email de correspondencia
Año 2019 · número 136 (02) · páginas 131 a 144
Enviado*: 14.05.19
Revisado: 22.05.19
Aceptado: 18.06.19
* Fecha de lectura en la RANM


