Resumen
La enfermedad por coronavirus de 2019 (COVID-19) es una infección vírica muy contagiosa y patogénica causada por el coronavirus del síndrome respiratorio agudo severo 2 (SARS-CoV-2). Su órgano diana es el pulmón. Esta infección surgió en Wuhan (China) en diciembre de 2019 y en marzo de 2020 la OMS la consideró pandemia. Tras un año desde la aparición de los primeros casos, y aunque es mucho el conocimiento científico adquirido sobre esta enfermedad, existen diversos interrogantes. Así, no sabemos todavía precisar que pacientes sufrirán secuelas, que sustrato morfológico y tipo de secuelas van a padecer, ni cuál será su grado de severidad funcional. Conocemos que otras neumonías producidas por otros coronavirus dejan secuelas pulmonares y se supone que la COVID-19 también lo hará. En este trabajo hemos abordado los aspectos de la COVID-19 relacionados con el desarrollo y la gradación de las secuelas pulmonares a medio y largo plazo, incluyendo la fibrosis y los cambios vasculares, reforzando el papel que la imagen médica tiene en esta evaluación.
Abstract
Coronavirus Disease 2019 (COVID-19) is a highly transmissible and pathogenic viral infection caused by the severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2). The target organ is the lung. This infection appeared in Wuhan (China) in December 2019 and the WHO considered it a pandemic in March 2020. One year after the first known cases, and although there is a great amount of scientific knowledge acquired of the disease, there are still some unanswered questions. As a matter of fact, there is a lack of knowledge about which patients will suffer sequels, what kind of morphological changes and sequel types will be expected, nor the grade of functional severity. It is known that other coronavirus pneumoniae caused pulmonary sequels and therefore they are expected in COVID-19. In this work we review several COVID-19 aspects related with the development and grading of mid- and long-term pulmonary sequels, including fibrosis and vascular changes, and strengthen the role of medical imaging in this evaluation.
Palabras clave: Infecciones por coronavirus; COVID-19; Neumonía; Secuelas; Imagen médica.
Keywords: Coronavirus infections; COVID-19; Pneumonia; Sequels; Diagnostic imaging.
ÍNDICE DE ABREVIATURAS
COVID-19: Enfermedad producida por el Coronavirus SARS-CoV-2 en 2019
SARS-CoV-2: Coronavirus tipo 2 causante de la COVID-19
ACE-2: Enzima Conversor de Angiotensina 2
SDRA: Síndrome de Distrés Respiratorio Agudo
UCI: Unidad de Cuidados Intensivos
SARS: Síndrome Respiratorio Agudo Severo
ATCAP: Angiografía por TC de arterias pulmonares
INTRODUCCIÓN
La enfermedad por coronavirus de 2019 (COVID-19) es una infección vírica muy contagiosa y patogénica producida por el coronavirus del síndrome respiratorio agudo severo 2 (SARS-CoV-2) que surgió en Wuhan, China, en diciembre de 2019 para diseminarse rápidamente por el mundo (1). La OMS la denominó oficialmente COVID-19 en febrero de 2020 y la consideró pandemia en marzo de 2020 (1).
La vía de contagio suele ser respiratoria. Ya en nuestro organismo, el SARS-CoV-2 entra en las células diana uniendo la proteína S de las espículas de la envoltura viral con el receptor de membrana del enzima conversor de angiotensina 2 (ACE-2) (2). Al activarse la proteasa celular TMPRSS2 que corta la proteína S, próxima a los receptores ACE-2, se activan las proteínas de la envoltura viral para fusionarse con la membrana celular y entrar en la célula formando un endosoma rodeado de membrana celular (2). La vía de entrada y la sobreexpresión de los receptores de superficie celular ACE-2 en los neumocitos I y II y en las células del epitelio bronquial justifica la mayor afectación pulmonar. El desarrollo de la infección en este órgano diana puede progresar a neumonía y complicarse con un SDRA e incluso con la muerte. La hipercoagulabilidad acompañante favorece la enfermedad tromboembólica pulmonar (2).
La COVID-19 cursa usualmente como una infección asintomática u oligosintomática. La presentación clínica se produce en los primeros 14 días tras la infección, debutando en los primeros 5 días la mayoría de los casos. En el 80% de pacientes la sintomatología es escasa y leve, pero hasta un 15% presentan infecciones graves. Desafortunadamente, un 5% de pacientes presentará formas más graves que requerirán ventilación mecánica asistida e ingreso en UCI (3).
La imagen médica tiene un papel destacado en el diagnóstico inicial de la afectación pulmonar, la valoración de respuesta al tratamiento, la detección de complicaciones y el control evolutivo. Usualmente los pacientes se estudian con radiografía de tórax, limitándose la tomografía computarizada (TC) a casos con discrepancia clínico-radiográfica, formas graves, sospecha de tromboembolia pulmonar y evaluación de otras posibles complicaciones. Aunque se conoce la evolución temporal de los hallazgos radiológicos durante las primeras semanas de la enfermedad (4), las secuelas a medio y largo plazo todavía no se han explorado en profundidad (5,6).
El objetivo de nuestro trabajo es abordar aquellos aspectos de la COVID-19 relacionados con el desarrollo y gravedad de las secuelas pulmonares a medio y largo plazo, revisando el papel de la imagen médica en este contexto.
En concreto, nos centraremos en:
- la clínica respiratoria y los hallazgos analíticos de los pacientes que desarrollan secuelas;
- los hallazgos pulmonares observados con radiología durante la evolución de la enfermedad a corto y medio plazo; y en
- una propuesta de informe radiológico estructurado que facilite la completitud de la información radiológica, la comunicación entre los distintos profesionales sanitarios y la recogida de datos para estudio y análisis.
SECUELAS CLÍNICO-ANALÍTICAS
Las secuelas en estos pacientes están relacionadas con las alteraciones fisiopatológicas subyacentes. La fisiopatología de la neumonía por el SARS-CoV-2 se relaciona con un daño alveolar difuso con edema, hemorragia alveolar y depósito de fibrina. El virus provoca además cambios microangiopáticos, incluyendo trombosis, necrosis y angiogénesis anormal, que favorecen el desarrollo de la fibrosis y la hipertensión pulmonar secundaria. Dado el corto periodo de tiempo transcurrido desde el inicio de la pandemia, el efecto tardío que la COVID-19 produce en la estructura y funcionalidad del pulmón es todavía una incógnita, no estando bien definida ni la prevalencia ni la extensión de las posibles secuelas. Sin embargo, ya hay estudios que demuestran la existencia de cambios tardíos en supervivientes, tal y como ocurre en otras infecciones víricas pulmonares.
Las alteraciones analíticas suelen normalizarse durante el seguimiento. Se han descrito como alteraciones analíticas residuales una elevación persistente del D-dímero (30% de casos), elevación de la proteína C reactiva (10%) y linfopenia (7%) (9). La mayoría de estudios clínicos de seguimiento muestran algún síntoma residual en más del 70% de pacientes, incluyendo disnea (39-66%), astenia (39-72%), tos (34%), dolor articular (27%) y dolor torácico (22%) (7). La probabilidad de presentar síntomas residuales es directamente proporcional a la gravedad de la enfermedad, mejorando progresivamente los pacientes durante los meses de seguimiento ambulatorio (7).
Debido al tropismo del virus por las células del epitelio alveolar, estas alteraciones persistentes es posible que progresen a fibrosis pulmonar. Los pocos estudios descriptivos publicados en cohortes pequeñas muestran una alteración mantenida de la difusión del monóxido de carbono en un porcentaje alto de casos (53%) (8). Aunque se desconocen las variables predictoras de esta alteración de la difusión pulmonar, en nuestra experiencia estos pacientes presentan antecedentes de tabaquismo, proteína C reactiva y D-dímero elevados durante el ingreso, y neumonías más graves. En general, los pacientes que sobreviven a una neumonía vírica tienen un riesgo de presentar secuelas pulmonares funcionales principalmente en las formas más graves y con tratamientos más agresivos (9). Dado que otros estudios presentan en el momento del alta una menor prevalencia de alteraciones en la difusión de gases (29%), es razonable considerar una posible recuperación funcional de estos pacientes a largo plazo (10).
SECUELAS PULMONARES EN RADIOGRAFÍA SIMPLE Y TC
Los hallazgos en la radiografía de tórax y en la TC torácica en estos pacientes están bien definidos (11). Con ambas técnicas se han estudiado también los cambios evolutivos temporales a corto plazo (4,12) y, en menor medida, a medio plazo (5,6). La PET-TC con 18F-FDG puede mostrar focos hipermetabólicos de neumonía en pacientes COVID-19 a los que se ha realizado la prueba por otras indicaciones (13). La RM puede ser una alternativa viable dada su alta concordancia con la TC en la detección de la neumonía (13). Aunque ambas modalidades de imagen son sensibles, su aplicación queda limitada por su mayor coste y sus tiempos de exposición más prolongados.
La TC permite estudiar los cambios morfológicos pulmonares en la COVID-19 desde el inicio de los síntomas hasta la recuperación final (4). Se observan cuatro estadios morfológicos diferenciados: a) estadio inicial (primeros 5 días con síntomas), donde predomina el patrón en vidrio deslustrado subpleural en lóbulos inferiores; b) estadio progresivo (5-8 días con síntomas), con rápido empeoramiento y extensión difusa, bilateral y multilobar, de los hallazgos con vidrio deslustrado, empedrado y consolidaciones; c) estadio pico (9-13 días con síntomas), con progresión lenta de las consolidaciones, vidrio deslustrado y empedrado con bandas parenquimatosas residuales; y d) estadio tardío o de reabsorción (14 o más días con síntomas), donde se produce un control de la infección con reabsorción gradual de las consolidaciones que adoptan un patrón en vidrio deslustrado sin empedrado (4). En la mayoría (75%) de los TC de seguimiento se observa mejoría a los 14 días del comienzo de los síntomas (4). Todas estas alteraciones se evidencian también con sistemas automáticos de inteligencia artificial para estratificar automáticamente la gravedad y determinar la extensión de la enfermedad intersticial (11). Las complicaciones pulmonares agudas y subagudas son principalmente el SDRA, la enfermedad tromboembólica aguda, la trombosis in situ, las infecciones concomitantes por bacterias u otros virus, y el neumotórax o neumomediastino por barotrauma (14).
La reversibilidad a corto plazo de los hallazgos de TC en las formas no complicadas de la enfermedad es progresiva, siendo completa en el 26% de pacientes a las 2 semanas y en el 65% a las 4 semanas del alta (Figura 1) (15). La probabilidad de hallazgos residuales en la TC a partir de las 5 semanas del alta es mayor en pacientes con formas graves de la enfermedad (94%) frente a los pacientes con formas menos severas (38%) (Figura 1) (16).
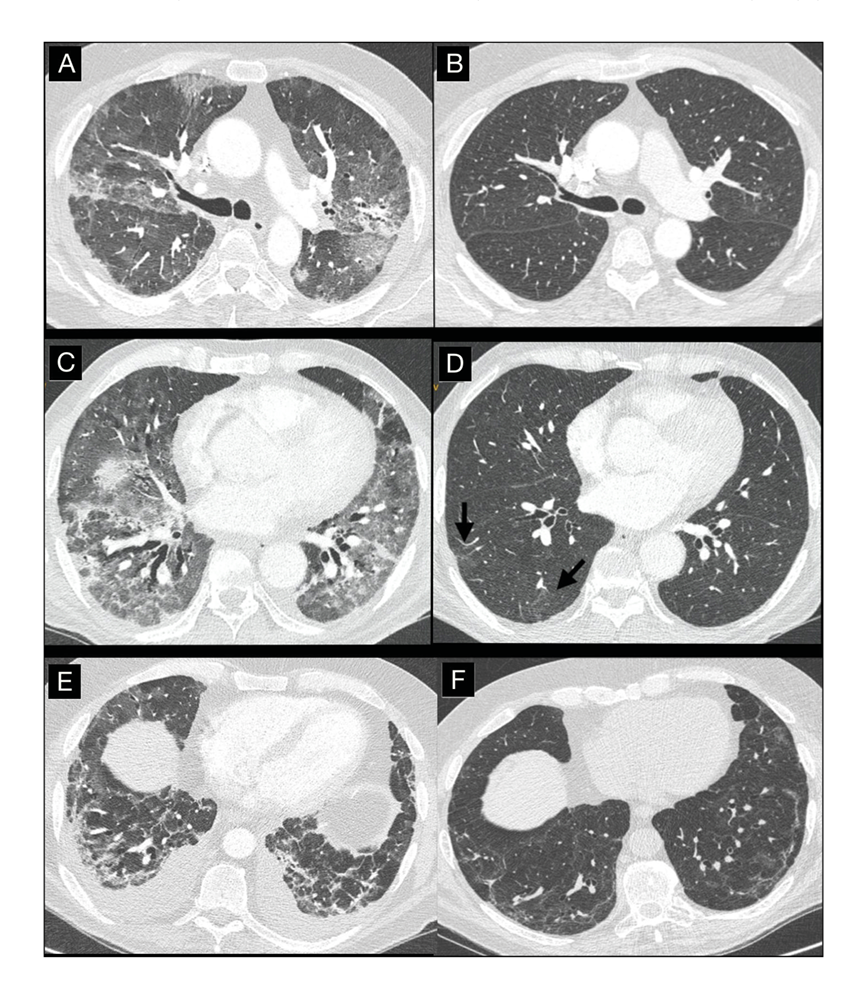
Respecto a las secuelas a los 3 meses del comienzo de los síntomas, un análisis con TC de 52 pacientes refiere que el 42% mostraban una resolución incompleta de los hallazgos, principalmente en pacientes con mayor grado de afectación pulmonar en la TC inicial, ingreso en UCI, más duración de la hospitalización, comorbilidades y leucocitosis (5). Otro estudio realizado en 76 pacientes a los 3 meses del alta hospitalaria muestra persistencia de alteraciones en la TC en 18% de los casos (6).
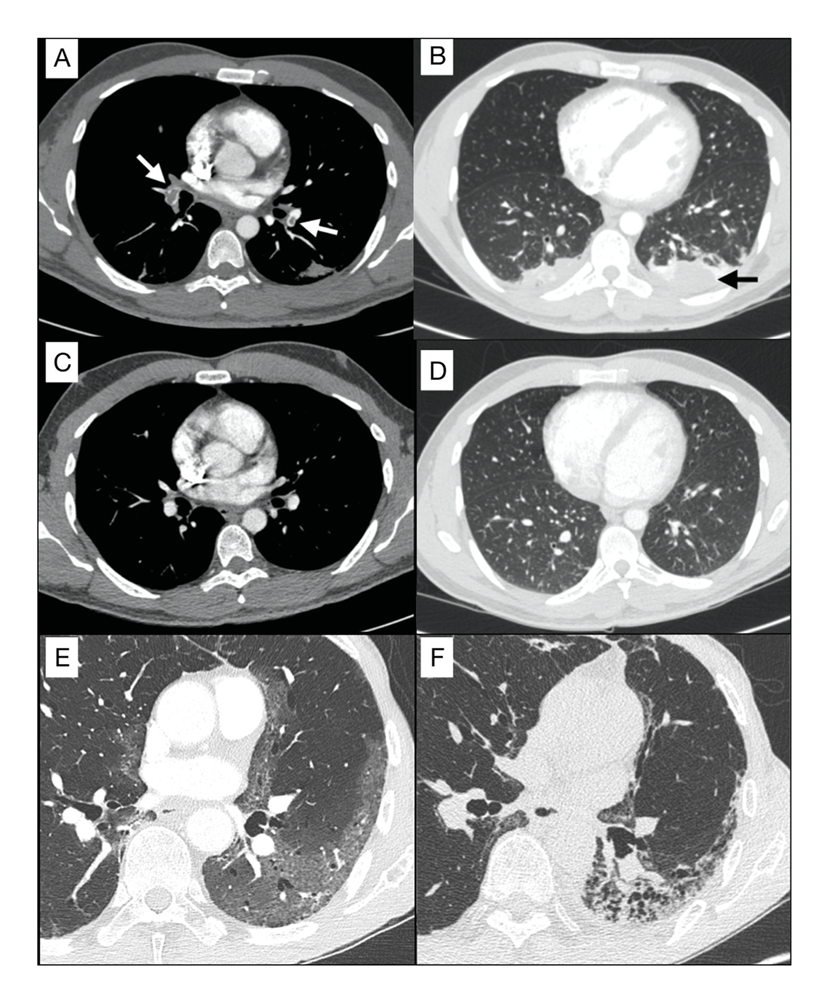
Aunque no puede afirmarse, es esperable que algunos pacientes desarrollen secuelas permanentes (9). Estas secuelas pulmonares probablemente estén relacionadas con el grado de afectación parenquimatosa de la enfermedad o de sus complicaciones (Figura 2) y con el grado de afectación vascular por trombosis in situ o enfermedad tromboembólica pulmonar aguda (Figura 2). Las principales secuelas que pueden aparecer son la enfermedad pulmonar intersticial potencialmente fibrosante y la enfermedad vascular pulmonar secuela de tromboembolia pulmonar aguda o de trombosis in situ de las arterias pulmonares.
Las modalidades radiológicas recomendadas en el seguimiento de estos pacientes son la radiografía de tórax, la TC pulmonar y la Angiografía por TC de arterias pulmonares (ATCAP) (14,17). En general, se recomienda realizar a los pacientes con neumonía leve o moderada un primer control a los 2-3 meses del alta con una radiografía de tórax (17). En caso de observar alteraciones o persistencia de síntomas, debe realizarse una TC de tórax si se sospecha enfermedad intersticial o una ATCAP si se sospecha enfermedad vascular pulmonar (17). A los pacientes con neumonía grave o complicaciones durante el ingreso se recomienda un control a los 2-3 meses del alta con TC de tórax o ATCPA dependiendo de la sospecha clínica (17).
La evolución clínica del paciente determinará la necesidad o no de adelantar estas exploraciones y su prolongación en el tiempo. En los controles evolutivos a largo plazo, la mayoría de pacientes muestran en TC una resolución completa de los hallazgos o mínimos cambios residuales con áreas focales de densidad vidrio deslustrado y leve reticulación, de tamaño y densidad decreciente dependiendo del grado de afectación pulmonar previo. La enfermedad pulmonar intersticial como secuela de neumonía puede detectarse y valorarse inicialmente con radiografía de tórax, aunque es la TC la técnica de elección al permitir la detección precoz de fibrosis pulmonar, valorar su distribución y su extensión. La fibrosis pulmonar es la secuela crónica más temida y presenta los siguientes criterios diagnósticos con TC:
- patrón reticular por engrosamiento del intersticio intralobulillar;
- patrón en vidrio deslustrado irreversible;
- distorsión mantenida de la arquitectura pulmonar;
- patrón en panal persistente;
- bronquiectasias y bronquiolectasias por tracción;
- desplazamiento de cisuras por pérdida de volumen pulmonar; y
- agrupamiento bronquial.
Es importante reconocer que un control demasiado precoz con TC puede mostrar cambios transitorios de neumonía organizada con distorsión de la arquitectura pulmonar, bronquiectasias y bronquiolectasias por tracción (14). Estos cambios pueden etiquetarse erróneamente de fibrosis pulmonar cuando suelen ser reversibles, por lo que solo su persistencia indicará fibrosis. La observación de focos pulmonares de densidad vidrio deslustrado sin otros hallazgos de fibrosis puede deberse a focos inflamatorios persistentes potencialmente reversibles. La persistencia de síntomas, alteración de las pruebas de función respiratoria y los hallazgos radiológicos determinarán los pasos a seguir (17).
Dada la trombofilia y el encamamiento prolongado de pacientes COVID-19, el riesgo de desarrollar trombosis in situ y enfermedad tromboembólica pulmonar es alto. Un reciente metaanálisis reporta una incidencia acumulada del 15% en pacientes ingresados en el hospital y de hasta un 23% en los ingresados en UCI (18). A largo plazo, la principal complicación es la enfermedad tromboembólica crónica, con o sin hipertensión pulmonar. Aunque en pacientes COVID-19 se desconoce su incidencia, hasta un 3% de pacientes que han sobrevivido a una tromboembolia pulmonar aguda desarrollan hipertensión pulmonar por enfermedad tromboembólica crónica (19).
Los hallazgos principales de la enfermedad pulmonar tromboembólica crónica en el ATCAP son:
- signos directos en las arterias pulmonares: obstrucción completa o parcial, trombo excéntrico, trombo calcificado, membranas, bandas y dilatación postestenótica;
- signos de hipertensión pulmonar: dilatación del tronco de la arteria pulmonar, calcificación de su pared, vasos tortuosos, dilatación del ventrículo derecho e hipertrofia miocárdica;
- signos de derivación del flujo con dilatación de arterias colaterales sistémicas; y
- signos en el parénquima pulmonar: cicatrices, perfusión en mosaico, opacidades focales en vidrio deslustrado y alteraciones bronquiales.
La hipertensión pulmonar puede ser secundaria a trombosis in situ y enfermedad tromboembólica pulmonar crónica (hipertensión grupo 4), a enfermedad intersticial pulmonar y/o hipoxia (hipertensión grupo 3), o al daño de los pequeños vasos arteriales (hipertensión grupo 1) (20).
Informe radiológico estructurado en el seguimiento de la COVID-19
El informe estructurado estandarizado para el diagnóstico y el seguimiento de pacientes COVID-19 facilita la estandarización de su lectura radiológica, la comunicación entre profesionales sanitarios y la recogida de datos que permiten construir modelos clínicos predictores de padecer la enfermedad y de estimar sus consecuencias (11).
En las radiografías de tórax, nuestra propuesta de informe estructurado especifica el grado de afectación pulmonar actual y su variación en el tiempo, clasificándose los casos como enfermedad pulmonar resuelta sin hallazgos, enfermedad pulmonar con mejoría significativa, enfermedad pulmonar estable y empeoramiento de la enfermedad pulmonar (Figura 3A).

En la TC torácica el informe estructurado especifica la técnica de estudio, si se trata de una TC sin contraste o de una ATCAP. En el pulmón se describirán los hallazgos relacionados con la enfermedad pulmonar intersticial, su distribución, lóbulos afectos y su extensión en cada lóbulo. Se incluye también la aparición de otros hallazgos incidentales no relacionados directamente con la neumonía COVID-19 (p.ej., enfermedad coronaria).
En cuanto a la valoración de las arterias pulmonares, se determina el diámetro del tronco de la arteria pulmonar, la presencia o no de tromboembolia pulmonar y trombosis in situ, su distribución y su repercusión hemodinámica sobre el ventrículo derecho.
Se concluye finalmente si la enfermedad pulmonar está resuelta, si ha mejorado de forma significativa, si está estable, o si hay hallazgos de fibrosis pulmonar (Figura 3B).

En este trabajo hemos abordado los aspectos de la COVID-19 relacionados con el desarrollo y la gradación de las secuelas pulmonares a medio y largo plazo, reforzando el papel que la imagen médica tiene en esta evaluación. La neumonía por COVID-19 puede producir secuelas pulmonares, más probables a mayor grado de afectación pulmonar. La radiografía de tórax, la TC torácica sin contraste intravenoso y la ATCAP son las técnicas de imagen médica empleadas en su control evolutivo. La TC se utiliza ante la sospecha de enfermedad pulmonar intersticial residual y la ATCAP valora las complicaciones vasculares pulmonares.
En nuestra experiencia, la evolución de la gran mayoría de casos leves es hacia la resolución completa, aunque algunos casos presentarán hallazgos residuales de escasa relevancia. La resolución de las neumonías moderadas o graves es más lenta, siendo difícil predecir los pocos pacientes que desarrollarán fibrosis pulmonar. En relación con la enfermedad tromboembólica, hemos observado una resolución completa en todos los pacientes estudiados.
BIBLIOGRAFÍA
- Liu Y-C, Kuo R-L, Shih S-R. COVID-19: The first documented coronavirus pandemic in history. Biomed J. 2020; 43(4): 328-333.
- Wiersinga WJ, Rhodes A, Cheng AC, Peacock SJ, Prescott HC. Pathophysiology, transmission, diagnosis, and treatment of coronavirus disease 2019 (COVID-19): a review. JAMA. 2020; 324(8):782-793.
- Pascarella G, Strumia A, Piliego C, et al. COVID-19 diagnosis and management: a comprehensive review. J Intern Med. 2020; 288(2):192-206.
- Pan F, Ye T, Sun P, et al. Time course of lung changes on chest CT during recovery from 2019 novel coronavirus (COVID-19). Radiology. 2020; 295(3): 715-721.
- Tabatabaei SMH, Rajebi H, Moghaddas F, Ghasemiadl M, Talari H. Chest CT in COVID-19 pneumonia: what are the findings in mid-term follow-up? Emerg Radiol. 2020; 27(6): 711-719.
- Liang L, Yang B, Jiang N, et al. Three-month follow-up study of survivors of coronavirus disease 2019 after discharge. J Korean Med Sci. 2020; 35(47): e418.
- Arnold DT, Hamilton FW, Milne A, et al. Patient outcomes after hospitalisation with COVID-19 and implications for follow-up: results from a prospective UK cohort. Thorax. 2020. doi: 10.1136/thoraxjnl-2020-216086
- Shah AS, Wong AW, Hague CJ, et al. A prospective study of 12-week respiratory outcomes in COVID-19-related hospitalisations. Thorax. 2020. doi:10.1136/thoraxjnl-2020-216308
- Salehi S, Reddy S, Gholamrezanezhad A. Long-term pulmonary consequences of coronavirus disease 2019 (COVID-19): what we know and what to expect. J Thorac Imag. 2020; 35(4):W87-W89.
- Mo X, Jian W, Su Z, et al. Abnormal pulmonary function in COVID-19 patients at time of hospital discharge. Eur Respir J. 2020; 55(6): 2001217.
- Muñoz-Núñez C, Calvillo-Batllés P, Estellés P, Oprisan A, Alberich-Bayarri A, Martí-Bonmatí L. Radiología y Covid-19: un repaso a una actuación. An RANM. 2020; 137(02): 121-132.
- Vancheri SG, Savietto G, Ballati F, et al. Radiographic findings in 240 patients with COVID-19 pneumonia: time-dependence after the onset of symptoms. Eur Radiol. 2020; 30: 6161-6169.
- Fields BKK, Demirjian NL, Dadgar H, Gholamrezanezhad A. Imaging of COVID-19: CT, MRI, and PET. Semin Nucl Med. 2020. Available from: https://doi.org/10.1053/j.semnuclmed.2020.11.003
- McStay R, Johnstone A, Hare SS, et al. COVID-19: looking beyond the peak: challenges and tips for radiologists in follow-up of a novel patient cohort. Clin Radiol . 2021; 76(1): e1-74.e14. https://doi: 10.1016/j.crad.2020.09.025
- Liu C, Ye L, Xia R, et al. Chest computed tomography and clinical follow-up of discharged patients with COVID-19 in Wenzhou City, Zhejiang, China. Ann Am Thorac Soc. 2020; 17(10): 1231-1237.
- Huang Y, Tan C, Wu J, et al. Impact of coronavirus disease 2019 on pulmonary function in early convalescence phase. Respir Res. 2020; 21(1):163. https://doi.org/10.1186/s12931-020-01429-6
- Sibila O, Molina-Molina M, Valenzuela C, et al. Documento de consenso de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR) para el seguimiento clínico post-COVID-19. Open Respir Arch [Internet]. 2020 [cited 2020 Nov 15]. Available from: http://www.sciencedirect.com/science/article/pii/S2659663620300771
- Roncon L, Zuin M, Barco S, et al. Incidence of acute pulmonary embolism in COVID-19 patients: systematic review and meta-analysis. Eur J Intern Med. 2020; 82: 29-37.
- Zhang M, Wang N, Zhai Z, et al. Incidence and risk factors of chronic thromboembolic pulmonary hypertension after acute pulmonary embolism: a systematic review and meta-analysis of cohort studies. J Thorac Dis. 2018; 10(8): 4751-4763.
- Galiè N, Humbert M, Vachiery J-L, et al. 2015 ESC/ERS Guidelines for the diagnosis and treatment of pulmonary hypertension: the joint task force for the diagnosis and treatment of pulmonary hypertension of the European Society of Cardiology (ESC) and the European Respiratory Society (ERS): endorsed by: Association for European Paediatric and Congenital Cardiology (AEPC), International Society for Heart and Lung Transplantation (ISHLT). Eur Heart J. Oxford Academic. 2016; 37(1):67-119.
DECLARACIÓN DE TRANSPARENCIA
Los autores/as de este artículo declaran no tener ningún tipo de conflicto de intereses respecto a lo expuesto en el presente trabajo.
Luis Martí-Bonmatí
Real Academia Nacional de Medicina de España
C/ Arrieta, 12 · 28013 Madrid
Tlf.: +34 91 159 47 34 | marti_lui@gva.es
Año 2020 · número 137 (03) · páginas 298 a 304
Enviado: 26.11.20
Revisado: 30.11.20
Aceptado: 22.12.20


